דלקת חיתולית נמקית
| תחום |
מחלות זיהומיות |
|---|---|
| קישורים ומאגרי מידע | |
| eMedicine |
784690 |
| MeSH | D019115 |
| סיווגים | |
| ICD-11 |
1B71 |
דלקת חיתולית נמקית (באנגלית: Necrotizing Fasciitis - נקרוטאיזינג פסאיטיס) היא זיהום חיידקי נדיר שבמידה ואינו מאובחן ומטופל באופן מיידי, עלול להתפשט במהירות ולהוביל להרס נרחב של רקמות, לנמק ואף למוות.[1][2]
גורמים
[עריכת קוד מקור | עריכה] ערך מורחב – החיידק הטורף
ערך מורחב – החיידק הטורף
ישנם חיידקים רבים שעשויים לגרום לנקרוטאיזינג פסאיטיס, הגורם השכיח ביותר הוא החיידק סטרפטוקוקוס פיוגנס (Streptococcus pyogenes), שגורם ל-30 אחוזים מהמקרים, התפרצות כזו מצויה יותר אצל אנשים שמערכת החיסון שלהם מוחלשת (למשל, חולי סרטן המקבלים טיפולים כימותרפיים שמחלישים את מערכת החיסון) או חלשה (כמו למשל, זקנים או ילדים).[3]
בכמחצית מהמקרים החיידק חודר לרקמות דרך חתך בעור: פצע, כוויה או אפילו עקיצה של יתוש. בשאר ההדבקות לא ידוע מה היה מקור ההדבקה.[2] עם חדירתו החיידק משחרר טוקסינים רבים הגורמים להפעלה לא ממוקדת של מערכת החיסון. בעקבות כך שמערכת החיסון מפעילה תאים רבים 'מיותרים' עלולה לגרום לקריסת מערכות הגוף. עם הגעת החיידקים למחזור הדם הם יכולים נודדים למקומות שונים בגוף, וגורמים לנזק לרקמות ולהפעלה מוגברת של מערכת החיסון. הפגיעה מתבטאת בנמק של רקמות רכות כמו שומן, שרירים והקרומים שעוטפים אותם, בעיקר בגפיים ובדופן הבטן. במקרים קיצוניים החיידקים הללו יביאו לכשל כלל מערכתי ובעקבותיו למוות.[3]
תסמינים
[עריכת קוד מקור | עריכה]

בשלב המוקדם, הביטוי היחיד לפגיעה ברקמה התת-עורית הוא כאב עז מקומי בעצמות. התסמינים הראשוניים המעידים על פגיעה ברקמות הפנימיות הם שינויים מקומיים בצבע העור, שבתחילה מכחיל, במהרה מאדים ולבסוף מאפיר, לצד בצקות מקומיות, נפיחות, שלפוחיות של נוזל דמי ומוקדים נמקיים בעור. אין לראות בהיקף הסימנים עדות לממדי הרס הרקמות, לעיתים יהיה רק פצע או דימום תת-עורי קטן, בזמן שהנמק כבר התפשט.[2]
סימנים קליניים נוספים הם כאבים עזים באזור הפצע, חום גבוה, ירידה בלחץ הדם, פגיעה בתפקוד הריאות, הכליות ובמערכת קרישת הדם.[3]
ההידרדרות יכולה להיות מהירה ולהוביל למוות תוך 24 שעות, אך ישנם מקרים בהם התפשטות החיידק איטית יותר ועשויה לקחת גם כמה ימים.[3]
אבחון
[עריכת קוד מקור | עריכה]בשל ההידרדרות המהירה ישנה חשיבות רבה לאבחון מוקדם ככל הניתן.[3] בדרך כלל החולה פונה לטיפול רפואי במצב שכבר ישנו נזק לרקמות, במידה והזיהום אכן התפשט והריקמה החיתולית התמוססה עד לעומק השריר, יהיה ניתן להבחין בכך על ידי תחיבת אצבע לאזור הנגוע ובדיקת רמת ההתנגדות של הרקמות.[4]
הדמיה של האזור הכואב, יכולה לגלות סימנים של הנמק התת-עורי והיקף ההתפשטות. בדיקות נוספות שיכולות לכוון לאבחנה הנכונה כוללות: סטייה שמאלה חזקה בספירה מבדלת (בדיקת יחסי תאי הדם הלבנים), עלייה מתונה של הקריאטנין מעידה על היתכנות של הלם טוקסי וירידה בריכוז האלבומין והסידן בנסיוב. ירידה במספר טסיות הדם (יכולה להעיד על התחלת של קרישה תוך-כלית מפושטת), חמצת מטבולית ועלייה בלקטט.[3]
טיפול
[עריכת קוד מקור | עריכה]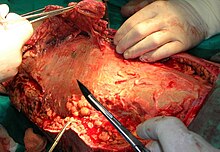
הטיפול תלוי בשלב הפגיעה, ככלל ההתמודדות עם נקרוטאיזינג פסאיטיס הוא טיפול אנטיביוטי נרחב, במידת הצורך המטופל יעבור כריתה של איברים שניזוקו בצורה בלתי הפיכה, ופתיחה של הרקמות הסמוכות לצורך הסרה וניקוי אזורים פגועים.[2] ניתן להוסיף לטיפול גם בעירוי תאי חיסון לדם (ivig). במקביל, יש לטפל גם בבעיות הנלוות, כמו למשל איזון לחץ הדם, פינוי נוזלים וכו'.[5][6]
קישורים חיצוניים
[עריכת קוד מקור | עריכה]- דלקת חיתולית נמקית (Necrotizing Fasciitis) של בית החזה בגיליון 'הרפואה' של הר"י
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ חיתולית נמקית (Necrotizing fasciitis) - הסימפטומים, הבדיקות ודרכי הטיפול, באתר Infomed
- ^ 1 2 3 4 Necrotising fasciitis, nhs.uk, 2017-10-19 (באנגלית)
- ^ 1 2 3 4 5 6 Matt McMillen, Necrotizing Fasciitis (Flesh-Eating Bacteria): Causes, Symptoms, and Treatment, WebMD (באנגלית)
- ^ Heather A. Wallace, Thomas B. Perera, Necrotizing Fasciitis, Treasure Island (FL): StatPearls Publishing, 2024
- ^ Sameer S. Kadri, Bruce J. Swihart, Stephanie L. Bonne, Samuel F. Hohmann, Laura V. Hennessy, Peter Louras, Heather L. Evans, Chanu Rhee, Anthony F. Suffredini, David C. Hooper, Dean A. Follmann, Eileen Bulger, Robert L. Danner, Impact of Intravenous Immunoglobulin on Survival in Necrotizing Fasciitis with Vasopressor-dependent Shock: A Propensity-Score Matched Analysis from 130 US Hospitals, Clinical Infectious Diseases, 2016-12-29, עמ' ciw871 doi: 10.1093/cid/ciw871
- ^ Michael J. Cawley, Michael Briggs, Linwood R. Haith, Kathleen J. Reilly, Robert E. Guilday, Gayna R. Braxton, Mary Lou Patton, Intravenous Immunoglobulin as Adjunctive Treatment for Streptococcal Toxic Shock Syndrome Associated with Necrotizing Fasciitis: Case Report and Review, Pharmacotherapy: The Journal of Human Pharmacology and Drug Therapy 19, 1999-09, עמ' 1094–1098 doi: 10.1592/phco.19.13.1094.31589
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
