מום מולד
| קישורים ומאגרי מידע | |
|---|---|
| MeSH | D009358 |
| סיווגים | |
| ICD-11 |
XB8M |
מומים מולדים (באנגלית: Congenital Disorders) הם בעיות בריאות או חריגה פיזית אצל התינוק בעת הלידה או מתפתחות במהלך ההריון לפני הלידה, או בחודש הראשון אחרי הלידה. 3% עד 4% מהתינוקות נולדים עם סוג מסוים של מום מולד.
מומים מולדים מתחלקים לשתי קבוצות: הראשונה מומים מולדים חמורים, ומצד שני הקבוצה השנייה מומים מולדים קלים. חלק מהמומים המולדים מסכנים את החיים של התינוק, במקרים האלה התינוק יחיה מספר חודשים.
ברוב המקרים המומים המולדים נגרמים מבעיות גנטיות או גורמים סביבתיים או משניהם ביחד. אבל בחלק מהמקרים הסיבה למומים אלה אינה ידועה.[1] גורם למומים מולדים נקרא "טרטוגן".
הסיבות של מומים מולדים
[עריכת קוד מקור | עריכה]סיבות גנטיות
[עריכת קוד מקור | עריכה]
- פגמים כרומוזומליים: נגרמים מחוסר או עודף כרומוזומים, או בעיות במבנה הכרומוזומים. דוגמה למחלה מסוג זה: תסמונת דאון ודיסקרטוזיס מולד.
- פגמים בגן אחד: יכולים להיגרם מפגמים בשני העותקים של האוטוזום (כרומוזום המצוי באופן שווה בשני הזוויגים – כלומר כל הכרומוזומים בגוף חוץ מכרוזומי המין), או מפגמים באחד משני העותקים של האוטוזום.
סיבות תורשתיות
[עריכת קוד מקור | עריכה]- תורשה אוטוזומית דומיננטית: אדם יורש מחלה גנטית מאחד מהוריו (חולה במחלה או אינו חולה בה), המעביר לו גן שגוי בודד, דוגמה למחלה כזאת "תסמונת מרפן" (Marfan Syndrome).
- תורשה אוטוזומלית רצסיבית: קורה כששני ההורים (שאינם חולים במחלה) מעבירים הגן של המחלה לילד, דוגמה למחלה כזאת "טאי זקס".
סיבות סביבתיות
[עריכת קוד מקור | עריכה]הסביבה של העובר היא השליה שנמצאת בתוך הרחם של האם והקשורה לה, לכן העובר מושפע ברמה גדולה מחומרים אשר נכנסים לגוף האם ומזיקים לה. חומרים כמו תרופות, וירוסים, סמים, אלכוהול ועישון מזיקים לעובר ויכולים לגרום למומים מולדים. מגבירים את הסיכון למחלת האם והולדת עובר עם מום.[2]
סיבות גנטיות וסביבתיות
[עריכת קוד מקור | עריכה]במקרים מסוימים גנים וסביבה תלויים אחד בשני בגרימת מומים מולדים, במילים אחרות, גן מעלה את הרגישות לגורם מסוים בסביבה. דוגמה למחלה נגרמת מסיבות אלו: שפה שסועה (Cleft Lip), או מחלת לב המושפעת מהסביבה.
תזונה לקויה
[עריכת קוד מקור | עריכה]עוברים זקוקים לתזונה נכונה על מנת להתפתח. מחסור בוויטמינים עלול להוביל להתפתחות בלתי תקינה.
בשנת 1965 פרסמו ריצ'רד סמיתהלס (אנ') ואליזבת היבארד (Elizabeth Hibbard) מחקר המוצא קשר בין ילודים עם מומים מולדים לבין מחסור בחומצה פירוגלוטמית אצל אימותיהן בסמוך ללידה[3]. בעקבות זאת, ביצע סמיתהלס מחקר בו לנשים שילדו בעבר ילד שנולד עם מום מולד בתעלה העצבית ניתנו שמונה ויטמינים שכללו חומצה פולית. שיעור היילודים הפגועים בקרב הנשים שנטלו את הוויטמינים היה שביעית מבקרב הנשים שלא נטלו את הוויטמינים[4]. בשנת 1980 פורסם מחקר שמצא קשר בין תזונה לקויה בתחילת ההריון לבין מומים מולדים[5].
החל משנת 1983, הוביל ניקולס וולד (אנ') מחקר רחב היקף שבדק את התועלת שבמתן חומצה פולית לנשים לקראת הריון, למניעת מומים מולדים. המחקר הופסק בשנת 1991 לאחר שהוצגו תוצאות שהראו שמתן חומצה פולית מונעת את רוב המומים המולדים בתעלה העצבית[6]. בעקבות מחקר זה, בשנת 1992, הומלץ לנשים לקראת הריון ובתחילתו, על ידי המרכזים לבקרת מחלות ומניעתן, ליטול תוסף של חומצה פולית.
המומים המולדים הכי שכיחים
[עריכת קוד מקור | עריכה]- מחלת לב מולדת (CHD): היא נגרמת מבעיה בהתפתחות הלב במהלך התפתחות העובר.
- תסמונת דאון (Down Syndrome): העובר נולד עם עודף חומר גנטי מהכרומוזומים.
- ספינה ביפידה (Spina Bifida): היא פתח בחוליות בעמוד השדרה.
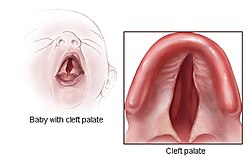
- חיך שסוע (Cleft Palate): במהלך התפתחות העובר, קורה טעות בהתפתחות השפה העליונה וגג הלוע לא מתפתחים באופן מלא.
אבחנה (דיאגנוזה)
[עריכת קוד מקור | עריכה]בחלק מהמקרים אפשר להבחין במומים מולדים לפני הלידה דרך בדיקות דם שעושה האם, או דרך בדיקות אולטרה סאונד. אבל ברוב המקרים הגילוי המוקדם למומים מולדים לא משנה את העובדה שאי אפשר לטפל בהם. אבל זה עוזר להורים לפחות להכין את עצמם מבחינה נפשית ולהכין סביבה מתאימה לתינוק הנולד עם מום מולד.
יש מקרים שמבחינים במומים מולדים אחרי הלידה דרך בדיקה גופנית או בדיקות דם לתינוק.
טיפול
[עריכת קוד מקור | עריכה]ברוב המקרים אי אפשר לטפל במומים מולדים, הטיפול בעיקר מתעסק בניהול הסימפטומים שלהם. אבל במקרים ספציפיים יש דרכים לטפל במומים מולדים. למשל:
- טיפול במהלך ההריון – אם מבחינים במום מסוים לפני הלידה יכולים לטפל בו דרך נתינת תרופות לאם או דרך כירורגיה.
- טיפול בגנים: הוא מחליף גן שהוא חסר או פגום.[7]
- טיפול החלפת אנזים – אנזימים הם חלבונים שנוצרים דרך תרגום הגנים, וכשהגן פגום האנזים לא נוצר וזה גורם למום מולד, לכן מחליפים את האנזים הזה.[7]
פעולות מנע
[עריכת קוד מקור | עריכה]יש כמה צעדים שאישה יכולה לנקוט על מנת להקטין את הסיכוי לקבלת עובר עם מום מולד. חשוב מאוד לשמור על גוף בריא גם בתקופה שלפני ההיריון, בגלל שלפעמים האישה לא יודעת שהיא נמצאת בהיריון בשבועות הראשונים, וזו תקופה מאוד חשובה להתפתחותו של העובר.
עוד צעדים שאפשר לנקוט במהלך ההיריון:
- הפסקת עישון: תינוקות שנולדו אצל נשים מעשנות נוטים להיות מתחת למשקל הממוצע. וגם החשיפה לעישון פסיבי יכולה להזיק לעובר.
- תזונה נכונה: חשוב מאוד לשמור על תזונה מאוזנת ונכונה במהלך ההיריון, זה לא רק תומך בבריאות האם, אלא גם עוזר להתפתחותו של העובר בצורה הנכונה.
- שמירה של משקל בריא: נשים שסובלות מעודף משקל יכולות להיתקל בבעיות רפואיות, כמו למשל : לחץ דם גבוה וסכרת. מצד שני, חוסר משקל אצל נשים יכול לגרום להולדת עובר שהוא מתחת למשקל הממוצע.
- ניהול רפואי בעיות הקיימות מראש: להישאר במעקב רפואי במקרה ויש בעיות בריאותיות הקיימות מראש ולנסות לנהל אותן, למשל: לחץ דם וסכרת.
- להימנע מאלכוהול וסמים במהלך ההיריון: הרופא צריך להיות חשוף לכל התרופות וכל החומרים הנכנסים שהאישה לוקחת במהלך ההיריון.
- להימנע מהחשיפה לחומרים מזיקים, למשל עופרת וקרינות שיכולות להזיק לעובר.
- נטילת ויטמינים באופן יומי (עם המלצת הרופא).
ראו גם
[עריכת קוד מקור | עריכה]קישורים חיצוניים
[עריכת קוד מקור | עריכה]- ברטה קליין, בריאות נפשית בקרב נשים שהתבשרו על אנומליה עוברית - עבודת גמר לקראת התואר "מוסמך בעבודה סוציאלית" (M.S.W), בהדרכת פרופסור מרים שיף, באתר האוניברסיטה העברית בירושלים, דצמבר 2018
 שני ליטמן, בישראל הולכים רחוק כדי להבטיח שייוולדו ילדים ללא פגם. אולי רחוק מדי, באתר הארץ, 6 ביוני 2019
שני ליטמן, בישראל הולכים רחוק כדי להבטיח שייוולדו ילדים ללא פגם. אולי רחוק מדי, באתר הארץ, 6 ביוני 2019- מום מולד, באתר אנציקלופדיה בריטניקה (באנגלית)
 מומים מולדים, דף שער בספרייה הלאומית
מומים מולדים, דף שער בספרייה הלאומית
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ Birth Defects Research. Centers for Disease Control and Prevention.
- ^ Ronan O'Rahilly, Fabiola Müller (2001). Human embryology & teratology. New York: Wiley-Liss.
- ^ Hibbard ED, Smithells RW., Folio acid metabolism and human embryopathy, Lancet, 1965, vol. i pg. 1254
- ^ Smithells RW, Shephard S, Schorah CJ, et al., Possible prevention of neural-tube defects by periconceptional vitamin supplementation, Lancet, 1980, vol. i (pg. 339-40)
- ^ Laurence KM, James N, Miller MH, Tennant GB, Campbell H., Increased risk of recurrence of pregnancies complicated by fetal neural tube defects in mothers receiving poor diets, and possible benefit of dietary counselling, BMJ, 1980, vol. 281 (pg. 1592-94)
- ^ MRC Vitamin Study Research GroupPrevention of neural tube defects: results of the Medical Research Council Vitamin Study, Lancet, 1991, vol. 338 (pg. 131-37)
- ^ 1 2 Vitamin, Gene, and Enzyme Replacement Therapy, Health Encyclopedia.
