לימפומת הודג'קין
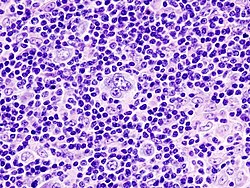 | |
| לימפומת הודג'קין. בין הלימפוציטים הרבים אפשר להבחין בתאי ריד-סטרנברג האופייניים למחלה זו-תאים גדולים עם שני גרעינים | |
| תחום |
אונקולוגיה |
|---|---|
| גורם |
Epstein–Barr virus infection |
| טיפול | |
| קישורים ומאגרי מידע | |
| eMedicine | article/201886 |
| DiseasesDB | 5973 |
| MeSH | D006689 |
| MedlinePlus | 000580 |
| סיווגים | |
| ICD-10 | C81 |
| ICD-11 |
2B30 |
| ICD-O | 9650/3-9667/3 |
לימפומה על שם הודג'קין, או כפי שנקראה בעבר, "מחלת הודג'קין", היא סוג לימפומה שתוארה לראשונה על ידי תומאס הודג'קין בשנת 1832. היא מאופיינת בהימצאותם של תאים חריגים, ענקיים (אנ'), הנקראים תאי ריד-סטרנברג (אנ'), שמקורם במרכזי נבט לקויים של לימפוציטים מסוג B.
מקורם של תאי ריד-סטרנברג הוא לרוב בלימפוציטים מסוג B, שהפכו לקויים בתהליך שעברו במרכזי הנבט שלהם או לאחריו. במרבית המקרים, הבעיה נובעת מכך שהגנים של נוגדניהם, לאחר שעברו הן רקומבינצית V(D)J והן היפרמוטציה סומטית, אינם מבצעים את תפקידם.
ההיארעות של מחלת הודג'קין נותרת קבועה במהלך השנים האחרונות ולא נראה כי שכיחותה נמצאת בעלייה. במרבית המקרים החולים יציגו בלוטות לימפה נמושות שאינן רגישות למגע, מרביתן באזור הצוואר, מעל עצמות הבריח ובבית השחי. כשליש מהחולים מגיעים לבירור רפואי עם תסמיני חום, זיעה בלילה ואובדן משקל. לעיתים מחלת הודג'קין מתגלה במהלך בירור לחום ממקור לא ידוע, אולם, מצב זה נפוץ בעיקר אצל מבוגרים. מרבית סוג לימפומות הודג'קין שייכים לקבוצה הקרויה Nodular sclerosing (הנקראת כך בשל ההיסטולוגיה של התאים). אצל מטופלים עם חשד למחלה, יש לבצע בדיקה גופנית מלאה, בדיקות דם מקיפות, צילום חזה ו-CT של החזה, הבטן והאגן, כמו גם נטילת ביופסיה ממח העצם. מרבית החולים יעברו גם PET על מנת להעריך האם המחלה התפשטה והאם יש אזורים קולטים של המחלה בשאר המקומות בגוף.
טיפול במחלה ממוקמת מביא לשיעורי ריפוי גבוהים של מעל 90%. חולים עם מחלה ממוקמת ועם פרוגנוזה צפויה טובה, מקבלים טיפול קצר של כימותרפיה ולאחר מכן טיפול הקרנתי (קרינה ברדיותרפיה לאזור). חולים עם מחלה מפושטת יותר או חולים עם סימפטומים הקרויים B-symptoms כגון הזעה בלילה, ירידה במשקל וכדומה- מקבלים טיפול מלא בכימותרפיה. המשלב הנפוץ הוא משלב ABVD, וכן משלב נוסף הכולל mechlorethamine, vincristine, procarbazine ו- prednisone (משלב MOPP). גם שילובים של שני מישלבים אלו אפשריים כמו גם שילובים שונים הכוללים קרינה או טיפול עם מינונים גבוהים. השתלת מח עצם יכולה לרפא מחצית מן החולים שלא מגיבים היטב לטיפול כימותרפי.
אפידמיולוגיה[עריכת קוד מקור | עריכה]
בניגוד לסוגים אחרים של לימפומות בהם השכיחות עולה עם העלייה בגיל, ללימפומת הודג'קין ישנה עקומת שכיחות דו-מצבית. כלומר, השכיחות המרבית של המחלה מתרחשת עבור שתי קבוצות גיל שונות, האחת צעירה והשנייה מבוגרת. הקבוצה הראשונה היא קבוצת הגילאים שבין 15–35 והשנייה היא גילאי 50 ומעלה. לימפומה זאת שכיחה יותר בקרב גברים. שכיחות לימפומה זאת היא ארבעה מקרים בשנה על כל מאה אלף איש, המהווה קצת פחות מאחוז מכלל מקרי הסרטן בעולם.
תסמינים[עריכת קוד מקור | עריכה]
התסמין הנפוץ ביותר הוא קשרי לימפה מוגדלים ללא הרגשת כאב, לרוב באזור הצוואר. גם קשרי הלימפה בחזה מושפעים לעיתים תכופות, מצב אותו ניתן לאבחן בעזרת צילום רנטגן. תסמין נוסף הוא הגדלה של הטחול בכ 30% מהמקרים, כאשר ברובם לא מדובר בהגדלה מאסיבית. גם הכבד עלול לגדול בכ 5% מן המקרים. כשליש מהחולים בלימפומת הודג'קין עלולים לסבול מהתסמינים המערכתיים הבאים: חום, הזעת לילה, ירידה במשקל, גרד או עייפות. ירידה במשקל, חום והזעת לילה המאפיינים גם לימפומות שאינן הודג'קין נקראות תסמינים מסוג B.
אבחון[עריכת קוד מקור | עריכה]
יש לאבחן את לימפומת הוג'קין ולוודא שלא מדובר בסוגים אחרים של סרטן, או בגורם אחר להגדלת קשרי הלימפה כמו זיהומים שונים. הדרך המקיפה ביותר לאבחון היא על ידי ביופסיה. גם בדיקות דם נערכות לשם הערכת תפקודם של איברים מרכזיים, איתור מרבצים לימפטיים, והערכת בטיחות טיפולי כימותרפיה. נהוג להשתמש גם בשיטות הדמיה נוספות, לרוב בטומוגרפיית פליטת פוזיטרונים (PET Scan). כדי לאתר מרבצים לימפטיים נוספים.
שלבי הלימפומה[עריכת קוד מקור | עריכה]
לאחר אבחון קיומה של הלימפומה ייקבע שלב המחלה. החולה יעבור סדרת בדיקות שתקבענה אילו אזורים בגוף מושפעים. הבדיקות תכלולנה תיעוד של ההיסטולוגיה, בדיקה גופנית, בדיקות דם, צילום חזה, הדמיות CT או MRI של החזה, הבטן ואגן הירכיים, וביופסיית מח עצם (תלוי בשלב המחלה וברופא המטפל). החולה יעבור גם טומוגרפיית פליטת פוזיטרונים (PET Scan). בעבר השתמשו בשיטות חודרניות כגון פיום בטן (לפרוטומיה) המאפשרת סריקה ויזואלית של פנים חלל הבטן במטרה לאתר גידולים. שיטות חודרניות כמו פיום בטן ולימפאנגיומה מבוצעות כיום לעיתים רחוקות, שכן ההתקדמות בשיטות ההדמיה הפכה אותן לבלתי נחוצות.
בהתבסס על הממצאים שיעלו בבדיקות ייקבע שלב המחלה, בסולם בו ארבע דרגות חומרה אפשריות (I-IV) כפי שיפורטו להלן. קביעת השלב תתבסס על השיקולים הבאים:
- מספר בלוטות הלימפה הנגועות ומיקומן.
- נוכחות בלוטות נגועות מצד אחד או משני צידי הסרעפת.
- התפשטות המחלה לאיברים מחוץ למערכת הלימפטית כמו הטחול או הכבד.
כאשר הלימפומה מלווה בתסמינים מערכתיים תתווסף לשלב גם האות B. במקרה של היעדרות תסמינים מערכתיים תתווסף האות A.
קביעת השלב של לימפומת הודג'קין[עריכת קוד מקור | עריכה]
קביעת שלב המחלה נעשית על פי שיטת Ann Arbor Staging System:
שלב I - מעורבות של בלוטת לימפה אחת או של מבנה לימפואידי אחד בלבד (כגון, טחול, בלוטת התימוס, Waldeyer's ring).
שלב II - מעורבות של שתיים או יותר בלוטות לימפה באותו אזור של הסרעפת ובית החזה (המדיאסטינום לצורך זה נחשב אזור אחד).
שלב III - באופן כללי מתייחס למעורבות של בלוטות לימפה משני צידי בית החזה והסרעפת, ומעורבות של מבנים לימפואידים אחרים. סטייג' זה מחולק לשני תתי סטייג'ים:
- שלב III-1 - מעורבות של המחלה מתחת לסרעפת (Subdiaphragmatic) המוגבלת לטחול, בלוטות לימפה בשער הטחול, בלוטות לימפה של ה-celiac או בלוטות לימפה פורטליות.
- שלב III-2 - מעורבות של מבנים המתוארים ב- III-1, כמו גם מעורבות של בלוטות לימפה פרא-אאורטליות, iliac, mesentery.
שלב IV - מעורבות של איברים מלבד אלו שצוינו לעיל, כולל מעורבות של הכבד ומח העצם.
בנוסף לכך, מקובל כאמור לציין את האות B אם יש תסמינים מערכתיים הכוללים - ירידה לא מוסברת במשקל הגוף מעל 10% במהלך חצי השנה האחרונה, חום לא מוסבר, עקבי או חוזר מעל 38 במהלך החודש האחרון וכן הזעות לילה בחודש האחרון.
פרוגנוזה[עריכת קוד מקור | עריכה]
בשנת 1998 פורסמו תוצאות מחקר רחב היקף, פרי מאמץ בינלאומי, העוסק בפרוגנוזה לחולי לימפומת הודג'קין שטופלו בשיטה קונבנציונלית[1]. המחקר שבדק תוצאות טיפול בחולים במצב מחלה מתקדם או נרחב, קבע שבעה סמנים פרוגנוסטים שהיעדרם מצביע על סיכוי של 84% לחמש שנים ללא התקדמות של המחלה. קיומו של כל סמן נוסף מוריד את הסיכוי לחמש שנים ללא התקדמות של המחלה ב-7%. חמישה גורמים או יותר מורידים את הסיכויים ל־42 אחוזים. הסמנים שזוהו הם:
- רמת אלבומין < 4.0 גרם לדציליטר
- המוגלובין < 10.5 גרם לדציליטר
- זוויג - זכר
- גיל >= 45
- שלב מחלה - IV
- ספירת תאי דם לבנים < 15,000µl
- ספירת לימפוציטים < 600µl או < 8% מסך התאים הלבנים
טיפול[עריכת קוד מקור | עריכה]
חולים בשלב מוקדם (IA או IIA) מטופלים ביעילות בהקרנות, אם כי גם במקרים אלו נעשה לפעמים שימוש בכימותרפיה. חולים בשלב מתקדם יותר (III, IVA או IVB) מטופלים בכימותרפיה. חולים בכל שלב עם הצטברות מאסיבית בחזה מטופלים בשילוב של טיפול קרינתי וכימותרפיה.
הטיפול הנפוץ ביותר כיום הוא שילוב של כימותרפיה עם ארבע התרופות: אדריאמיצין, בלאומיצין, וינבלסטין ודקרבזין (ABVD). טיפול זה פותח באיטליה בשנות השבעים ונמשך בדרך כלל בין שישה לשמונה שבועות, אך לפעמים גם יותר. טיפול נוסף וחדיש יותר הוא ה"סטנפורד V", שנמשך בדרך כלל מחצית מזמן טיפול ה־ABVD, אך כולל טיפולי כימותרפיה אינטנסיביים יותר ולפעמים גם טיפולי הקרנה.
בעזרת טיפול הולם, מעל 85% ממקרי לימפומת הודג'קין ניתנים לריפוי.
אחוזי ההחלמה הגבוהים אצל חולי לימפומת הודג'קין העלו למודעות תופעה מעוררת דאגה בכל הקשור להשפעות ארוכות הטווח של הטיפולים. השפעות אלו כוללות התפתחות של מחלות לב ריאה, סרטן הדם, לימפומות וגידולים ממאירים נוספים. למעשה, בחלק מהסדרות של החולים שנחקרו, נמצא כי יותר חולים מתו מסיבוכים מאוחרים של הטיפול במחלה מאשר כתוצאה ממוות מהמחלה עצמה. הסיבוכים העיקריים הללו כוללים נזק ללב כתוצאה מהטיפול הכימותרפי וכן ממאירויות שונות נוספות כגון לויקמיה וקרצינומות שונות- מצבים אלו הביאו לכך שמטופלים נמצאים במעקב מספר שנים לאחר הטיפול. כך למשל, נשים צעירות שחלו בהודג'קין וקיבלו קרינה לאזור הצוואר, צריכות לבצע ממוגרפיות במהלך 5–10 שנים לאחר הטיפול. סיבוכים אחרים כתוצאה מהטיפול במחלה ושאינם סרטן כוללים עליה בסיכון למחלות לב קורונוריות כתוצאה מההקרנה לאזור וכן תת פעילות בלוטת התריס. לאור האמור, חולים בשלבים ראשוניים מקבלים כיום טיפולים כימותרפיים מקוצרים והקרנות בעוצמה מופחתת.
בשנת 2011 אושרה לטיפול במחלה התרופה הראשונה מאז 1977,Adcetris, שנמצאה יעילה כשהיא משולבת בפרוטוקול AVD (אדריאמיצין, וינבלסטין ודקרבזין). בנוסף ניתן לטפל במחלה גם בעזרת פרוטוקול MINE.
קדחת פל-אבשטיין[עריכת קוד מקור | עריכה]
 ערך מורחב – קדחת פל-אבשטיין
ערך מורחב – קדחת פל-אבשטיין
קדחת פל-אבשטיין היא מחלה התוקפת לעיתים אנשים החולים בלימפומת הודג'קין. במהלך המחלה תוקף את החולה חום אשר מתגבר באופן מחזורי ויורד לאחר זמן ממוצע של שבוע או שבועיים.
ראו גם[עריכת קוד מקור | עריכה]
קישורים חיצוניים[עריכת קוד מקור | עריכה]
- מחלת הודג'קין, באתר של האיגוד הישראלי לאונקולוגיה קלינית ולרדיותרפיה
- דן אבן, קפיצה במספר הצעירים החולים בסרטן הלימפומה מסוג הודג'קין בישראל, באתר הארץ, 16 בספטמבר 2009
- עמותת חלי"ל האור, עמותת חולי לימפומה ולוקמיה בישראל
- הערך "אימונותרפיה למחלת הודג'קין", באתר ויקירפואה
- לימפומת הודג'קין, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים[עריכת קוד מקור | עריכה]
- ^ Hasenclever D, Diehl V. A prognostic score for advanced Hodgkin's disease. International Prognostic Factors Project on Advanced Hodgkin's Disease. New England Journal of Medicine. 1998 Nov 19;339(21):1506-14. PMID 9819449
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
