אקלמפסיה (נשים)
 | |
| תחום | מיילדות |
|---|---|
| שכיחות | 1.4% מהלידות |
| סיבות | פרכוס אפילפטי לחץ דם גבוהה |
| גורמי סיכון | רעלת הריון |
| טיפול | מגנזיום גופרתי לידת חירום |
| מניעה | אספירין, תוספי סידן |
| סיבוכים | דלקת ריאות תשניקית, דימום מוחי, אי ספיקת כליות, דום לב |
| פרוגנוזה | 1% סיכון למוות |
| קישורים ומאגרי מידע | |
| eMedicine | article/230802 |
| DiseasesDB | 8515 |
| MeSH | D004461 |
| MedlinePlus | 000624 000077 |
| OMIM | 607948 |
| סיווגים | |
| ICD-10 | A15–A19 |
| ICD-11 |
JA25 |
אקלמפסיה (באנגלית: Eclampsia) היא תחילתם של התקפים (עוויתות) אצל נשים עם רעלת הריון.[1] רעלת הריון היא הפרעה בהיריון שמתאפיינת בלחץ דם גבוה וכמויות גדולות של חלבון בשתן או הפרעה בתפקוד איברים אחרים.[2][3][4] תחילתה עשויה להיות לפני, במהלך או לאחר הלידה.[5] לרוב, התופעה מתרחשת במהלך המחצית השנייה של ההריון.[5] ההתקפים הם מסוג טוניק-קלוני ונמשכים בדרך כלל כדקה.[5] לאחר ההתקף יש לרוב תקופה של בלבול או תרדמת.[5] סיבוכים כוללים דלקת ריאות בשאיפה, דימום מוחי, אי ספיקת כליות, בצקת ריאות, תסמונת HELLP, קרישה, היפרדות שליה ודום לב.[5] רעלת הריון ואקלמפסיה הן חלק מקבוצה גדולה יותר של מצבים הידוע כמחלת יתר לחץ דם בהיריון.[3][5]
ההמלצות למניעה כוללות אספירין עבור נשים בסיכון גבוה, תוספי סידן באזורים בהם צריכת הסידן נמוכה וטיפול ביתר לחץ דם קודם באמצעות תרופות.[5] פעילות גופנית במהלך ההריון עשויה להועיל גם כן.[5] השימוש במגנזיום גופרתי תוך ורידי או תוך שרירי משפר את התוצאות באלה עם אקלמפסיה ובדרך כלל בטוח.[6][7] זה נכון גם בעולם המפותח וגם בעולם המתפתח.[6] ייתכן שיהיה צורך לתמוך בנשימה.[1] טיפולים אחרים עשויים לכלול תרופות ללחץ דם כגון הידראלזין ולידה חירום של התינוק בנרתיק או בניתוח קיסרי.[5]
על פי ההערכות, רעלת הריון משפיעה על כ-5% מהלידות, ואילו אקלמפסיה משפיעה על כ-1.4% מהלידות.[8] בעולם המפותח השיעורים עומדים על כ-1 מכל 2,000 לידות, עקב טיפול רפואי משופר.[9] הפרעות יתר לחץ דם בהריון הן אחד מגורמי המוות השכיחים ביותר בהריון.[10] הם הביאו ל-46,900 מקרי מוות בשנת 2015.[11] כאחוז אחד מהנשים עם אקלמפסיה מתות.[9]
מקור המילה "אקלמפסיה" היא מהמונח היווני להתרחשות או הברקה פתאומית.[12] התיאור הראשון הידוע של המצב היה על ידי היפוקרטס במאה ה-5 לפני הספירה.[12]
סימנים וסימפטומים[עריכת קוד מקור | עריכה]

אקלמפסיה היא הפרעה בהריון המאופיינת בהתקפים במצב של רעלת הריון.[13] רעלת הריון מאובחנת כשמדידות לחץ דם חוזרות גדולות או שוות ל-140/90 מ"מ כספית, בנוסף לכל סימן של תפקוד לקוי של האיברים - כולל: פרוטאינוריה, טרומבוציטופניה, אי ספיקת כליות, תפקוד כבד לקוי, בצקת ריאות, תסמינים מוחים או כאבי בטן.[14]
בדרך כלל האישה ההרה מפתחת יתר לחץ דם ופרוטאינוריה לפני תחילת של פרכוס (התקף).[5]
- כאבי ראש מתמשכים (מתמשכים).
- ראייה מטושטשת
- פוטופוביה (כלומר אור בהיר גורם לאי נוחות)
- כאבי בטן
- או באזור האפיגסטרי (מרכז הבטן מעל הטבור, או בטבור)
- או ברביע העליון הימני של הבטן (מתחת לצד הימני של כלוב הצלעות)
- מצב נפשי שונים (בלבול)
כל אחד מתסמינים אלו עשוי להופיע לפני או אחרי שמתרחש התקף.[5] ייתכן גם שאף אחד מהתסמינים הללו לא יתפתח.
סימנים מוחיים אחרים עשויים להקדים באופן מיידי את הפרכוס, כגון בחילות, הקאות, כאבי ראש ועיוורון קליפת המוח. אם נוצר סיבוך של כשל רב-איברים, יופעו סימנים ותסמינים של אותם איברים כושלים, כגון כאבי בטן, צהבת, קוצר נשימה וירידה בתפוקת השתן.
התקפים[עריכת קוד מקור | עריכה]
התקפי אקלמפסיה מופיעים בדרך כלל במהלך ההריון ולפני הלידה (תקופה שלפני הלידה),[דרוש מקור] אך עשוי להתרחש גם במהלך הצירים והלידה (התקופה תוך לידה) או לאחר הלידה (התקופה שלאחר הלידה).[15][16] אם מתפתחים התקפים לאחר לידה, סביר להניח שזה יתרחש בתוך 48 שעות הראשונות לאחר הלידה. עם זאת, התקפים מאוחרים לאחר לידה של אקלמפסיה עלולים להתרחש עד 4 שבועות לאחר לידה.[13][17]
סיבוכים[עריכת קוד מקור | עריכה]
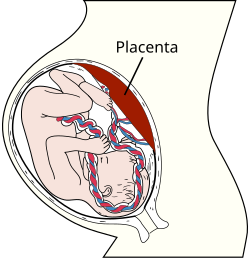
ישנם סיכונים הן לאם והן לעובר כאשר מתרחשת רעלת הריון. העובר עשוי לגדול לאט יותר מהרגיל בתוך הרחם ( רחם ) של אישה עם אקלמפסיה, מה שמכונה הגבלת גדילה תוך רחמית ועלול לגרום לילד להיראות קטן לגיל ההריון או להיוולד עם משקל לידה נמוך. אקלמפסיה עלולה לגרום לבעיות עם השליה להתרחש. השליה עלולה לדמם ( שטף דם ) או שהיא עלולה להתחיל להיפרד מדופן הרחם.[18] זה נורמלי שהשליה תיפרד מדופן הרחם במהלך הלידה, אבל זה לא נורמלי שהיא תיפרד לפני הלידה; מצב זה נקרא היפרדות שליה ועלול להיות מסוכן לעובר.[19] גם אי ספיקת שליה עלולה להתרחש, מצב בו השליה לא מצליחה לתמוך בהתפתחות העוברית המתאימה מכיוון שאינה יכולה לספק את הכמות הדרושה של חמצן או חומרים מזינים לעובר.[20] במהלך התקף אקלמפטי, פעימות לב העובר עשויות להיות אטיות מהרגיל ( ברדיקרדיה ).[15][21] אם אחד מהסיבוכים הללו מתרחש, עלולה להתפתח מצוקה עוברית. טיפול בהתקפים של האם עשוי גם לנהל ברדיקרדיה עוברית.[22][23] אם הסיכון לבריאות העובר או האם גבוה, הטיפול המובהק באקלמפסיה הוא לידה של התינוק. לידה בניתוח קיסרי עשויה להיחשב הכרחית, במיוחד אם מקרה של ברדיקרדיה עוברית אינו חולף לאחר 10 עד 15 דקות של התערבויות החייאה.[22][24] זה עשוי להיות בטוח יותר כדי לספק לתינוק פג מאשר לחכות 40 שבועות המלאים של התפתחות עוברית ועד סופה, וכתוצאה מכך פגה הוא גם סיבוך פוטנציאלי של רעלת הריון.[18][25]
אצל האם, שינויים בראייה עשויים להתרחש כתוצאה מאקלמפסיה, ושינויים אלה עשויים לכלול ראייה מטושטשת, עיוורון חד צדדי (זמני עקב amaurosis fugax או פוטנציאל קבוע עקב היפרדות רשתית ), או עיוורון קליפת המוח, המשפיע על ראייה משתי העיניים.[26][27]ישנם גם סיבוכים אפשריים בריאות. האישה עשויה להצטבר באיטיות של נוזלים בריאות בתהליך המכונה בצקת ריאות.[18] במהלך התקף אקלמפטי, אדם יכול להקיא את תוכן הקיבה ולשאוף חלק מהחומר הזה בתהליך המכונה אספירציה.[28] אם מתרחשת שאיפה, האישה עלולה לחוות קשיי נשימה באופן מיידי או עלולה לפתח זיהום בריאות מאוחר יותר, הנקרא דלקת ריאות שאיפה.[29][30] ייתכן גם שבמהלך התקף הנשימה תיעצר זמנית או תהפוך לבלתי יעילה, וכמות החמצן המגיעה לגוף ולמוח של האישה תפחת (במצב המכונה היפוקסיה ).[29][31] אם האישה מתקשה לנשום, ייתכן שהיא תצטרך לתמוך זמנית בנשימתה על ידי מכשיר מסייע בתהליך הנקרא אוורור מכני. במקרים מסוימים של אקלמפסיה חמורה, האם עלולה להיות חלשה ואיטית ( עייפות ) או אפילו בתרדמת.[27] אלה עשויים להיות סימנים לכך שהמוח מתנפח ( בצקת מוחית ) או דימום (דימום תוך מוחי ).[32][33]
גורמי סיכון[עריכת קוד מקור | עריכה]
אקלמפסיה, כמו רעלת הריון, נוטה להופיע בשכיחות גבוהה יותר בהריונות ראשונים.[34][35][36] לנשים שיש להן לחץ דם גבוה לטווח ארוך לפני שנכנסו להריון יש סיכון גבוה יותר לרעלת הריון.[34][35] יתר על כן, נשים עם מחלות כלי דם קיימות ( סוכרת או נפרופתיה ) או מחלות טרומבופיליות כגון תסמונת אנטי - פוספוליפיד נמצאות בסיכון גבוה יותר לפתח רעלת הריון ואקלמפסיה.[34][35] שליה גדולה ( ריבוי הריון, שומה הידטידיפורמית ) גם גורמת לנשים לרעלת הריון.[34][35][37] בנוסף, ישנו מרכיב גנטי: אישה שאמה או אחותה סבלו מהמצב נמצאת בסיכון גבוה יותר מאשר אחרת.[38] נשים שחוו רעלת הריון נמצאות בסיכון מוגבר לרעלת הריון/רעלת הריון בהריון מאוחר יותר.[35] לאנשים מרקע אתני מסוים יכול להיות סיכון מוגבר לפתח רעלת הריון ואקלמפסיה. המופע של רעלת הריון היה 5% בלבן, 9% בנשים היספניות ו-11% בנשים אפרו-אמריקאיות. גם לנשים שחורות הוכח בסיכון גבוה באופן לא פרופורציונלי למות מרעלת הריון.[39]
מנגנון[עריכת קוד מקור | עריכה]
נדרשת נוכחות של שליה, ואקלמפסיה חולפת אם היא מוסרת.[40] זרימת דם מופחתת לשליה ( היפופרפוזיה שליה) היא תכונה מרכזית של התהליך. זה מלווה ברגישות מוגברת של כלי הדם האימהיים לגורמים הגורמים לכיווץ של העורקים הקטנים, מה שמוביל להפחתת זרימת הדם לאיברים מרובים. מצבים אימהיים הקשורים לתפקוד לקוי של כלי הדם כגון זאבת, יתר לחץ דם ומחלת כליות, או מצבים מיילדותיים המגדילים את נפח השליה ללא עלייה בזרימת הדם השליה (כגון הריון תאומים) יכולים להגביר את הסיכון לרעלת הריון.[41] כמו כן, הפעלה של מפל הקרישה עלולה להוביל להיווצרות מיקרוטרומביים, שעלולים לפגוע עוד יותר בזרימת הדם. שלישית, חדירות מוגברת של כלי הדם גורמת למעבר של נוזל חוץ תאי מהדם לחלל הבין - תאי, עם הפחתה נוספת בזרימת הדם ובצקת. אירועים אלו מובילים ליתר לחץ דם; תפקוד לקוי של הכליות, הריאות והכבד; ובצקת מוחית עם הפרעות בתפקוד מוחי ועוויתות.[40] לפני הופעת התסמינים, ייתכן שתתגלה הפעלה מוגברת של טסיות דם ואנדותל.[40]
תת-פרפוזיה שליה קשורה למודלים חריגים של ממשק השליה העובר-אימהי שעשוי להיות בתיווך אימונולוגי.[42] הפתוגנזה של רעלת הריון אינה מובנת בצורה גרועה, אך סביר להניח שהיא מיוחסת לגורמים הקשורים לאם ולשליה, מכיוון שרעלת הריון מופיעה בהריונות טוחנות ללא עובר או רקמת עוברית.[43] השליה מייצרת את מרחיב כלי הדם החזק אדרנומדולין: הוא מופחת ברעלת הריון ואקלמפסיה.[44] מרחיבים כלי דם אחרים מופחתים גם הם, כולל פרוסטציקלין, תרומבוקסן A2, תחמוצת חנקן ואנדותלינים, מה שמוביל אף הוא לכיווץ כלי דם.[21]
אקלמפסיה היא סוג של אנצפלופתיה יתר לחץ דם: התנגדות כלי הדם המוחיים מופחתת, מה שמוביל לזרימת דם מוגברת למוח, בצקת מוחית ועוויתות כתוצאה מכך.[45] פרכוס אקלמפטי בדרך כלל אינו גורם לנזק מוחי כרוני אלא אם מתרחש דימום תוך-גולגולתי.[46]
אבחון[עריכת קוד מקור | עריכה]
אם אישה בהריון כבר אובחנה עם רעלת הריון במהלך ההיריון הנוכחי ולאחר מכן מפתחת התקף, ייתכן שיקבע לה 'אבחנה קלינית' של רעלת הריון ללא בדיקה נוספת. בעוד שההתקפים שכיחים ביותר בשליש השלישי, הם עשויים להופיע בכל עת משבוע 20 להריון ועד 6 שבועות לאחר הלידה.[47] אבחנה של אקלמפסיה היא ככל הנראה בהינתן התסמינים וההיסטוריה הרפואית, וניתן להניח אקלמפסיה היא האבחנה הנכונה עד שיוכח אחרת.[48] עם זאת, אם לאישה יש התקף ולא ידוע אם יש לה רעלת הריון או לא, בדיקה יכולה לעזור להבהיר את האבחנה.
סימנים חיוניים[עריכת קוד מקור | עריכה]
אחד ממאפייני הליבה של רעלת הריון הוא לחץ דם גבוה. לחץ דם הוא מדידה של שני מספרים. אם המספר העליון (לחץ דם סיסטולי) גדול מ-140 מ"מ כספית או המספר התחתון (לחץ דם דיאסטולי) גדול מ-90 מ"מ כספית, אזי לחץ הדם גבוה מהטווח התקין ולאדם יש לחץ דם גבוה. אם לחץ הדם הסיסטולי גבוה מ-160 או הלחץ הדיאסטולי גדול מ-110, יתר לחץ הדם נחשב לחמור.[13]
בדיקות מעבדה[עריכת קוד מקור | עריכה]
תכונה מרכזית נוספת של רעלת הריון היא פרוטאינוריה, שהיא נוכחות של עודף חלבון בשתן. כדי לקבוע אם קיימת פרוטאינוריה, ניתן לאסוף את השתן ולבדוק עבור חלבון; אם יש 0.3 גרם חלבון או יותר בשתן של אישה בהריון שנאספו במשך 24 שעות, זהו אחד הקריטריונים האבחוניים לרעלת הריון ומעלה את החשד שההתקף נובע מרעלת הריון.[49]
במקרים של רעלת הריון חמורה או רעלת הריון, רמת הטסיות בדם יכולה להיות נמוכה במצב הנקרא טרומבוציטופניה.[20][38] ספירת דם מלאה, או CBC, היא בדיקה של הדם שניתן לבצע כדי לבדוק את רמות הטסיות.
חקירות אחרות כוללות: בדיקת תפקודי כליות, בדיקות תפקודי כבד (LFT), מסך קרישה, קריאטינין בשתן 24 שעות ביממה ואולטרסאונד עוברי/שליה.
אבחנה מבדלת[עריכת קוד מקור | עריכה]
יש להבחין בין עוויתות במהלך ההריון שאינן קשורות לרעלת הריון. הפרעות כאלה כוללות הפרעות התקפים כמו גם גידול במוח, מפרצת במוח והתקפים הקשורים לתרופות או לתרופות. בדרך כלל, הימצאות סימני רעלת הריון חמורים מקדימים ומלווים לרעלת הריון, מה שמקל על האבחנה.
מניעה[עריכת קוד מקור | עריכה]
איתור וניהול של רעלת הריון הם קריטיים כדי להפחית את הסיכון לאקלמפסיה. ה-USPSTF ממליץ על בדיקה קבועה של לחץ הדם במהלך ההריון על מנת לזהות רעלת הריון.[39] ניהול הולם של נשים עם רעלת הריון כולל בדרך כלל שימוש במגנזיום גופרתי למניעת התקפים אקלמפטיים.[40] במקרים מסוימים, אספירין במינון נמוך הוכח כמפחית את הסיכון לרעלת הריון בנשים הרות, במיוחד כאשר נלקח בשליש הראשון המאוחרות.[14]
טיפול[עריכת קוד מקור | עריכה]
ארבע המטרות של הטיפול באקלמפסיה הן לעצור ולמנוע עוויתות נוספות, לשלוט בלחץ הדם המוגבר, ללדת את התינוק במהירות האפשרית ולעקוב מקרוב אחר הופעת אי ספיקת איברים רבים.
עוויתות[עריכת קוד מקור | עריכה]
עוויתות נמנעות ומטופלות באמצעות מגנזיום גופרתי.[41] המחקר המדגים את היעילות של מגנזיום סולפט לטיפול באקלמפסיה פורסם לראשונה בשנת 1955.[40] רמות אפקטיביות של נוגדי פרכוסים בסרום נעות בין 2.5 ל-7.5 mEq/L.[40]
במתן תוך ורידי, תחילת הפעולה נוגדת פרכוסים מהירה ונמשכת כ-30 דקות. לאחר מתן תוך שרירי, תחילת הפעולה היא כשעה ונמשכת שלוש עד ארבע שעות. מגנזיום מופרש אך ורק על ידי הכליות בקצב פרופורציונלי לריכוז הפלזמה ולסינון הגלומרולרי.[40] מגנזיום גופרתי קשור לכמה תופעות לוואי קלות. תופעות לוואי חמורות אינן שכיחות, המתרחשות בריכוזי מגנזיום בסרום גבוהים מ-7.0 mEq/L. ניתן לנטרל רעילות חמורה עם סידן גלוקונאט.[42]
אפילו עם ריכוזי מגנזיום טיפוליים בסרום, עלולים להופיע עוויתות חוזרות, וייתכן שיהיה צורך בתוספת מגנזיום אך עם מעקב צמוד לדיכאון נשימתי, לבבי ונוירולוגי. אם מתן מגנזיום עם ריכוז גבוה בסרום לא מצליח לשלוט בפרכוסים, ניתן להשתמש בתוספת של נוגדי פרכוסים אחרים תוך ורידי, להקל על אינטובציה ואוורור מכני, וכדי למנוע רעילות מגנזיום כולל שיתוק שרירי בית החזה של האם.
מגנזיום סולפט מביא לתוצאות טובות יותר מאשר דיאזפאם, פניטואין או שילוב של כלורפרומאזין, פרומתזין ופטידין.[43][44][21]
ניהול לחץ דם[עריכת קוד מקור | עריכה]
בקרת לחץ הדם משמשת למניעת שבץ מוחי, המהווה 15 עד 20 אחוז ממקרי המוות בנשים עם אקלמפסיה.[45] הסוכנים הנבחרים לבקרת לחץ דם במהלך אקלמפסיה הם הידראלזין או labetalol.[20] הסיבה לכך היא יעילותם, היעדר השפעות שליליות על העובר ומנגנון פעולתם. ניהול לחץ דם מסומן עם לחץ דם דיאסטולי מעל 105-110 מ"מ כספית.[22]
לידה[עריכת קוד מקור | עריכה]
אם התינוק עדיין לא יולד, יש לנקוט בצעדים לייצוב האישה וליילד אותה במהירות. זה צריך להעשות גם אם התינוק אינו בשל, מכיוון שהמצב האקלמפטי אינו בטוח עבור התינוק והאם. כיוון שרעלת הריון היא ביטוי של סוג של אי תפקוד רב איברים לא זיהומיות או כשל, יש להעריך איברים אחרים (כבד, כליות, ריאות, מערכת לב וכלי דם ומערכת הקרישה) לקראת הלידה (לרוב ניתוח קיסרי ), אלא אם כן האישה כבר בלידה מתקדמת. הרדמה אזורית לניתוח קיסרי היא התווית נגד כאשר התפתחה קרישה.
אין עדויות מוגבלות בעד שיטת לידה מסוימת לנשים עם אקלמפסיה. לכן, שיטת הבחירה היא החלטה פרטנית.[21]
ניטור[עריכת קוד מקור | עריכה]
ניטור המודינמי פולשני עשוי להיבחר אצל אישה אקלמפטית בסיכון או עם מחלת לב, מחלת כליות, יתר לחץ דם עקשן, בצקת ריאות ותפוקת שתן ירודה.[20]
אטימולוגיה[עריכת קוד מקור | עריכה]
שם העצם היווני ἐκλαμψία, 'eklampsía', מציין "פרץ אור"; באופן מטפורי, בהקשר זה, "התרחשות פתאומית". המונח הלטיני החדש הופיע לראשונה במסכתו של יוהנס ורנדאוס משנת 1620 על גינקולוגיה Tractatus de affectibus Renum et Vesicae.[46] המונח ' רעלת הריון ' אינו מומלץ עוד: רעלני השליה אינם הגורם להתרחשויות של רעלת הריון, כפי שהאמינו בעבר.
תרבות[עריכת קוד מקור | עריכה]
ב - Downton Abbey, סדרת טלוויזיה דרמה היסטורית, הדמות ליידי סיביל מתה (בסדרה 3, פרק 5) מאקלמפסיה זמן קצר לאחר לידת הילד.[48]
ב - Call the Midwife, סדרת טלוויזיה דרמה רפואית המתרחשת בלונדון בשנות ה-50 וה-60, הדמות (בסדרה 1, פרק 4) בשם מרגרט ג'ונס מוכה ברעלת הריון ובסופו של דבר עוברת ממצב של תרדמת למוות. המונח "טוקסמיה" שימש גם למצב, בדיאלוג.
ב - House MD, סדרת טלוויזיה דרמה רפואית המתרחשת בארצות הברית, ד"ר קאדי, מנהלת בית החולים, מאמצת תינוקת שאמה המתבגרת מתה מרעלת הריון ולא היו לה דמויות הוריות אחרות זמינות.
בסרט "ילד טיפת הלימון", סרט משנת 1934, מתה אשתו של הדמות הראשית מאקלמפסיה זמן קצר לאחר שילדה ילד.
ראו גם[עריכת קוד מקור | עריכה]
קישורים חיצוניים[עריכת קוד מקור | עריכה]
- יתר לחץ דם בהיריון ורעלת היריון באתר כמוני
- מהם הסימנים הראשונים לרעלת היריון?, באתר וואלה!, 16 ביוני 2015
- אקלמפסיה, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים[עריכת קוד מקור | עריכה]
- ^ 1 2 williams obstetrics, disorder professional, 2014
- ^ Lambert, G; Brichant, JF; Hartstein, G; Bonhomme, V; Dewandre, PY (2014). "Preeclampsia: an update". Acta Anaesthesiologica Belgica. 65 (4): 137–49. PMID 25622379.
- ^ 1 2 Brown, Mark A.; Magee, Laura A.; Kenny, Louise C.; Karumanchi, S. Ananth; McCarthy, Fergus P.; Saito, Shigeru; Hall, David R.; Warren, Charlotte E.; Adoyi, Gloria (ביולי 2018). "Hypertensive Disorders of Pregnancy: ISSHP Classification, Diagnosis, and Management Recommendations for International Practice". Hypertension (באנגלית). 72 (1): 24–43. doi:10.1161/HYPERTENSIONAHA.117.10803. ISSN 0194-911X. PMID 29899139.
{{cite journal}}: (עזרה) - ^ American College of Obstetricians Gynecologists; Task Force on Hypertension in Pregnancy (בנובמבר 2013). "Hypertension in pregnancy. Report of the American College of Obstetricians and Gynecologists' Task Force on Hypertension in Pregnancy" (PDF). Obstet. Gynecol. 122 (5): 1122–31. doi:10.1097/01.AOG.0000437382.03963.88. PMC 1126958. PMID 24150027.
{{cite journal}}: (עזרה) - ^ 1 2 3 4 5 6 7 8 9 10 11 williams ostetrics, hypertensive disorders, 2014
- ^ 1 2 Smith, JM; Lowe, RF; Fullerton, J; Currie, SM; Harris, L; Felker-Kantor, E (5 בפברואר 2013). "An integrative review of the side effects related to the use of magnesium sulfate for pre-eclampsia and eclampsia management". BMC Pregnancy and Childbirth. 13: 34. doi:10.1186/1471-2393-13-34. PMC 3570392. PMID 23383864.
{{cite journal}}: (עזרה) - ^ McDonald, SD; Lutsiv, O; Dzaja, N; Duley, L (באוגוסט 2012). "A systematic review of maternal and infant outcomes following magnesium sulfate for pre-eclampsia/eclampsia in real-world use". International Journal of Gynaecology and Obstetrics. 118 (2): 90–6. doi:10.1016/j.ijgo.2012.01.028. PMID 22703834.
{{cite journal}}: (עזרה) - ^ Abalos, E; Cuesta, C; Grosso, AL; Chou, D; Say, L (בספטמבר 2013). "Global and regional estimates of preeclampsia and eclampsia: a systematic review". European Journal of Obstetrics, Gynecology, and Reproductive Biology. 170 (1): 1–7. doi:10.1016/j.ejogrb.2013.05.005. PMID 23746796.
{{cite journal}}: (עזרה) - ^ 1 2 "Chapter 40: Hypertensive Disorders". Williams Obstetrics (24th ed.). McGraw-Hill Professional. 2014. ISBN 9780071798938.
- ^ Arulkumaran, N.; Lightstone, L. (בדצמבר 2013). "Severe pre-eclampsia and hypertensive crises". Best Practice & Research Clinical Obstetrics & Gynaecology. 27 (6): 877–884. doi:10.1016/j.bpobgyn.2013.07.003. PMID 23962474.
{{cite journal}}: (עזרה) - ^ "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. GBD 2015 Mortality and Causes of Death. 388 (10053): 1459–1544. 8 באוקטובר 2016. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
{{cite journal}}: (עזרה) - ^ 1 2 Emile R. Mohler (2006). Advanced Therapy in Hypertension and Vascular Disease. PMPH-USA. pp. 407–408. ISBN 9781550093186. אורכב מ-המקור ב-2017-09-10.
- ^ 1 2 3 C. Keith Stone, Roger L Humphries, Current diagnosis & treatment., 2017, ISBN 978-0-07-184061-3. (בenglish)
- ^ 1 2 Alan H DeCherney, McGraw-Hill Companies, Current diagnosis & treatment: obstetrics & gynecology, 2019, ISBN 978-0-07-183391-2. (בenglish)
- ^ 1 2 Lee A Fleisher, Roizen, Michael F, Roizen, Jeffrey D, Essence of anesthesia practice, 2018. (בenglish)
- ^ Cunningham, F. Gary (2014). "Chapter 40: Hypertensive Disorders". Williams Obstetrics. Leveno KJ, Bloom SL, Spong CY, Dashe JS, Hoffman BL, Casey BM, Sheffield JS. (24th ed.). New York: McGraw-Hill Education. ISBN 9780071798938. OCLC 871619675.
- ^ Steven G Gabbe, Obstetrics: normal and problem pregnancies, 2017, ISBN 978-0-323-39217-4. (בenglish)
- ^ 1 2 3 Andrew D Bersten, Soni, Neil, Oh's intensive care manual, 2014, ISBN 978-1-4557-5013-9. (בenglish)
- ^ Robert Resnik, MD; Robert k. Creasy, MD; Jay d. Iams, MD; Charles j. Lockwood, MD; Thomas Moore, MD; Michael f Greene, MD (2014). "Chapter 46: Placenta Previa, Placenta Accreta, Abruptio Placentae, and Vasa Previa". Creasy and Resnik's maternal-fetal medicine : principles and practice. Creasy, Robert K.,, Resnik, Robert,, Greene, Michael F.,, Iams, Jay D.,, Lockwood, Charles J. (Seventh ed.). Philadelphia, PA. pp. 732–742. ISBN 9781455711376. OCLC 859526325.
- ^ 1 2 3 4 Andrew D Bersten, Soni, Neil, Oh's intensive care manual, 2014, ISBN 978-1-4557-5013-9. (בenglish)
- ^ 1 2 3 4 ACOG Committee on Obstetric Practice, Practice bulletin #33: diagnosis and management of preeclampsia and eclampsia, Obstetrics & Gynecology 99, 2002-01-01, עמ' 159–167 doi: 10.1016/S0029-7844(01)01747-1
- ^ 1 2 3 Gill, Prabhcharan; Tamirisa, Anita P.; Van Hook MD, James W. (2020), "Acute Eclampsia", StatPearls, StatPearls Publishing, PMID 29083632, נבדק ב-2019-08-04
- ^ ACOG Committee on Obstetric Practice, ACOG practice bulletin. Diagnosis and management of preeclampsia and eclampsia. Number 33, January 2002. American College of Obstetricians and Gynecologists, International Journal of Gynaecology and Obstetrics: The Official Organ of the International Federation of Gynaecology and Obstetrics 77, 2002-04, עמ' 67–75
- ^ Baha M. Sibai, Diagnosis, Prevention, and Management of Eclampsia, Obstetrics & Gynecology 105, 2005-02, עמ' 402–410 doi: 10.1097/01.AOG.0000152351.13671.99
- ^ D. K. (David K. ) James, Philip J. Steer, High risk pregnancy : management options, Philadelphia, PA : Saunders/Elsevier, 2011, ISBN 978-1-4160-5908-0
- ^ "Blindness associated with preeclampsia and eclampsia". American Journal of Obstetrics and Gynecology. 172 (4 Pt 1): 1291–8. באפריל 1995. doi:10.1016/0002-9378(95)91495-1. PMID 7726272.
{{cite journal}}: (עזרה) - ^ 1 2 D. K James, Philip J Steer, High risk pregnancy: management options, 2011, ISBN 978-1-4557-0000-4. (בenglish)
- ^ Fleisher MD, Lee A. (2018). "Chapter: Eclampsia". Essence of Anesthesia Practice. Roizen, Michael F.,, Roizen, Jeffrey D. (4th ed.). Philadelphia, Pa.: Elsevier Inc. pp. 153–154. ISBN 9780323394970. OCLC 989062320.
- ^ 1 2 Gabbe MD, Steven G. (2017). "Chapter 31: Preeclampsia and Hypertensive Disorders". Obstetrics : Normal and Problem Pregnancies. Jennifer R. Niebyl MD, Joe Leigh Simpson MD, Mark B. Landon MD, Henry L. Galan MD, Eric R.M. Jauniaux MD, PhD, Deborah A. Driscoll MD, Vincenzo Berghella MD and William A. Grobman MD, MBA (Seventh ed.). Philadelphia, PA: Elsevier, Inc. pp. 661–705. ISBN 9780323321082. OCLC 951627252.
- ^ Cronenwett, Jack L. (2014). "Chapter 40: Systemic Complications: Respiratory". Rutherford's vascular surgery. Johnston, K. Wayne (Eighth ed.). Philadelphia, PA: Saunders, Elsevier. pp. 626–637. ISBN 9781455753048. OCLC 877732063.
- ^ Adams, James (2013). "Chapter 99: Seizures". Emergency medicine : clinical essentials (2nd ed.). Philadelphia, PA: Elsevier/ Saunders. pp. 857–869. ISBN 9781437735482. OCLC 820203833.
- ^ Bersten, Andrew D. (2014). "Chapter 63: Preeclampsia and eclampsia". Oh's Intensive Care Manual. Soni, Neil (Seventh ed.). [Oxford]: Elsevier Ltd. pp. 677–683. ISBN 9780702047626. OCLC 868019515.
- ^ James, David K. (2011). "Chapter 48: Neurologic Complications of Preeclampsia/Eclampsia". High Risk Pregnancy. Steer, Philip J. (4th ed.). St. Louis, MO: Saunders/Elsevier. pp. 861–891. ISBN 9781416059080. OCLC 727346377.
- ^ 1 2 3 4 "Chapter 48: Pregnancy-Related Hypertension". Creasy and Resnik's Maternal-Fetal Medicine : Principles and Practice. Creasy, Robert K.,, Resnik, Robert,, Greene, Michael F.,, Iams, Jay D.,, Lockwood, Charles J. (Seventh ed.). Philadelphia, PA: Saunders, an imprint of Elsevier Inc. 2014. pp. 756–781. ISBN 9781455711376. OCLC 859526325.
{{cite book}}: תחזוקה - ציטוט: others (link) - ^ 1 2 3 4 5 Gabbe MD, Steven G. (2017). "Chapter 31: Preeclampsia and Hypertensive Disorders". Obstetrics : Normal and Problem Pregnancies. Jennifer R. Niebyl MD, Joe Leigh Simpson MD, Mark B. Landon MD, Henry L. Galan MD, Eric R.M. Jauniaux MD, PhD, Deborah A. Driscoll MD, Vincenzo Berghella MD and William A. Grobman MD, MBA (Seventh ed.). Philadelphia, PA: Elsevier, Inc. pp. 661–705.e3. ISBN 9780323321082. OCLC 951627252.
- ^ Gardner, David G. (2018). "Chapter 16: The Endocrinology of Pregnancy". Greenspan's basic & clinical endocrinology. Shoback, Dolores M.,, Greenspan, Francis S. (Francis Sorrel), 1920-2016. (Tenth ed.). [New York]: McGraw-Hill Education. ISBN 9781259589287. OCLC 995848612.
- ^ Kasper, Dennis L. (2015). "Chapter 117: Gynecologic Malignancies". Harrison's principles of internal medicine. Fauci, Anthony S., 1940-, Hauser, Stephen L.,, Longo, Dan L. (Dan Louis), 1949-, Jameson, J. Larry,, Loscalzo, Joseph (19th ed.). New York: McGraw-Hill Education. ISBN 9780071802154. OCLC 893557976.
- ^ 1 2 Murray, Michael F. (2014). "Chapter 102: Pre-eclampsia". Clinical genomics : practical applications in adult patient care. Babyatsky, Mark W.,, Giovanni, Monica A.,, Alkuraya, Fowzan S.,, Stewart, Douglas R. (First ed.). New York: McGraw-Hill Education. ISBN 9780071622448. OCLC 899740989.
- ^ 1 2 Williams obstetrics. Williams, J. Whitridge (John Whitridge), 1866-1931., Cunningham, F. Gary,, Leveno, Kenneth J.,, Bloom, Steven L.,, Spong, Catherine Y.,, Dashe, Jodi S. (25th ed.). New York. 12 באפריל 2018. ISBN 978-1-259-64432-0. OCLC 958829269.
{{cite book}}: (עזרה)תחזוקה - ציטוט: others (link) - ^ 1 2 3 4 5 6 7 J. M. Roberts, D. W. Cooper, Pathogenesis and genetics of pre-eclampsia, The Lancet 357, 2001-01-06, עמ' 53–56 doi: 10.1016/S0140-6736(00)03577-7
- ^ 1 2 David G Gardner, Shoback, Dolores M, Greenspan, Francis S, Greenspan's basic & clinical endocrinology, 2018. (בenglish)
- ^ 1 2 "Pathogenesis and genetics of pre-eclampsia". Lancet. 357 (9249): 53–6. בינואר 2001. doi:10.1016/S0140-6736(00)03577-7. PMID 11197372.
{{cite journal}}: (עזרה) - ^ 1 2 Greenspan's basic & clinical endocrinology. Gardner, David G.,, Shoback, Dolores M.,, Greenspan, Francis S., 1920 - (Francis Sorrel) (10th ed.). New York, N.Y. 10 באוקטובר 2017. ISBN 9781259589287. OCLC 1075522289.
{{cite book}}: (עזרה)תחזוקה - ציטוט: others (link) - ^ 1 2 "Adrenomedullin is decreased in preeclampsia because of failed response to epidermal growth factor and impaired syncytialization". Hypertension. 42 (5): 895–900. בנובמבר 2003. doi:10.1161/01.HYP.0000095613.41961.6E. PMID 14517225free
{{cite journal}}: (עזרה)תחזוקה - ציטוט: postscript (link) - ^ 1 2 Cipolla MJ (ביולי 2007). "Cerebrovascular function in pregnancy and eclampsia". Hypertension. 50 (1): 14–24. doi:10.1161/HYPERTENSIONAHA.106.079442. PMID 17548723free
{{cite journal}}: (עזרה)תחזוקה - ציטוט: postscript (link) - ^ 1 2 "Clinicopathological study of neurological complications due to hypertensive disorders of pregnancy". J. Neurol. Neurosurg. Psychiatry. 51 (3): 416–21. במרץ 1988. doi:10.1136/jnnp.51.3.416. PMC 1032870. PMID 3361333.
{{cite journal}}: (עזרה) - ^ Current medical diagnosis & treatment 2021. Papadakis, Maxine A.,, McPhee, Stephen J.,, Rabow, Michael W. (Sixtieth ed.). New York. 10 בספטמבר 2020. ISBN 978-1-260-46986-8. OCLC 1191849672.
{{cite book}}: (עזרה)תחזוקה - ציטוט: others (link) - ^ 1 2 Edlow, Jonathan A.; Caplan, Louis R.; O'Brien, Karen; Tibbles, Carrie D. (בפברואר 2013). "Diagnosis of acute neurological emergencies in pregnant and post-partum women". The Lancet. Neurology. 12 (2): 175–185. doi:10.1016/S1474-4422(12)70306-X. ISSN 1474-4465. PMID 23332362.
{{cite journal}}: (עזרה) - ^ Stone, C. Keith; Humphries, Roger L. (2017). "Chapter 19: Seizures". Current diagnosis & treatment. Emergency medicine (8th ed.). New York: McGraw-Hill. ISBN 9780071840613. OCLC 959876721.
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
