קנדידיאזיס
 | |
| לשון נגועה בקנדידיאזיס | |
| תחום |
מחלות זיהומיות |
|---|---|
| טיפול |
|
| קישורים ומאגרי מידע | |
| eMedicine |
213853 |
| DiseasesDB | 1929 |
| MeSH | D002177 |
| MedlinePlus | 001511 |
| סיווגים | |
| ICD-10 | B37 |
| ICD-11 |
1F23 |
קנדידיאזיס (באנגלית: Candidiasis) הוא זיהום פטרייתי הנגרם מכל סוג של Candida (סוג של שמרים).[1] כאשר הוא פוגע בפה, קוראים לתופעה בדרך כלל פטרת.[1] הסימנים והתסמינים כוללים כתמים לבנים על הלשון או על אזורים אחרים של הפה והגרון.[2] תסמינים אחרים עשויים לכלול כאב וקושי בבליעה.[2] כאשר הוא פוגע בנרתיק, זיהום זה נקרא זיהום שמרים.[1] הסימנים והסימפטומים כוללים גרד באיבר מין, צריבה, ולפעמים הפרשות לבנות דמויות "גבינת קוטג'" המופרשות מהנרתיק.[3] מקרה פחות נפוץ, הוא הפגיעה בפין, וכתוצאה מכך עלול להיות מורגש גירוד.[2] לעיתים רחוקות מאוד, הזיהום עלול להיות פולשני ומתפשט בכל הגוף, וכתוצאה מכך עלול להופיע חום גבוה יחד עם סימפטומים אחרים בהתאם לחלקי הגוף הפגועים.[4]
ישנם מעל ל-20 מינים של פטריות בסוג Candida שיכולה לגרום לזיהום כאשר Candida albicans הוא הסוג הנפוץ ביותר.[1] דלקות של Candida בפה הן נפוצות ביותר בקרב ילדים בגיל של עד חודש, קשישים, ואנשים בעלי מערכת חיסונית חלשה.[5]
סימנים וסימפטומים[עריכת קוד מקור | עריכה]
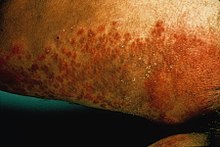
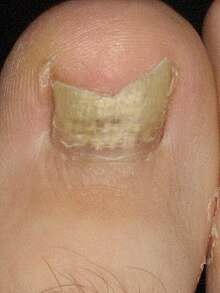

סימנים וסימפטומים של קנדידיאזיס עלולים להשתנות בהתאם לאזור הדלקת.[6] רוב הדלקות שנגרמות מפטריות ה-Candida גורמות לסיבוכים מינימליים כגון אדמומיות, גירוד, אי נוחות. עם זאת, סיבוכים עשויים להיות חמורים, או אפילו קטלניים אצל אוכלוסיות מסוימות אם אינם מטופלים כראוי. אצל אנשים בריאים, קנדידיאזיס, הוא בדרך כלל זיהום מקומי של העור (למשל סביב הציפורן - פרוניכיה), הציפורניים (פטרת הציפורניים), או קרום הרירית, הכולל את חלל הפה ואת הלוע, הוושט, את איבר המין (הפות, הפין, וכו'.);[7] אזורים פחות נפוצים אצל אנשים בריאים אך עדיין פגיעים, מערכת העיכול,[8] דרכי השתן,[8] ומערכת הנשימה[8] יכולים גם לעבור זיהום על רקע Candida.
אצל אנשים בעלי מערכת חיסונית מוחלשת, זיהומים על רקע פטריות ה-Candida באזור הוושט עלולים להתרחש בתדירות גבוהה יותר מאשר אצל אנשים בריאים, והם בדרך כלל בעלי נטייה להפוך לזיהומים מערכתיים, דבר אשר עלול לגרום למצב חמור יותר, הנקרא קנדידמיה.[7][9][10] הסימפטומים של זיהומי Candida בוושט כוללים קושי או כאב בבליעה, כאבי בטן, בחילות, והקאות.[7][11]
פטרת היא נפוצה בדרך כלל אצל תינוקות, ומצב זה לא נחשב חריג אצל תינוקות, אלא אם כן הפטרת נמשכת יותר מכמה שבועות.[12]
זיהום של הנרתיק או הפות עלול לגרום לגירוד חמור, צריבה, כאב, גירוי, הפרשות לבנבנות או לבנבנות-אפורות אשר לעיתים מזכירות מרקם של גבינת קוטג'. תסמינים של קנדידיאזיס באברי מין זכריים כוללים אדמומיות של העור סביב ראש הפין, נפיחות, גירוי, גירוד וכאב בראש הפין, הפרשות לאמפיות מתחת העורלה, ריח לא נעים, כאב בעת מתן שתן או במהלך קיום יחסי מין.[13]
תסמינים של קנדידיאזיס במערכת העיכול אצל אנשים בריאים כוללים גרד אנאלי, גיהוקים, נפיחות, צרבות, בחילות, שלשול, גזים, עוויתות מעיים, הקאות, כיבי קיבה.[8][14][15] קנדידיאזיס באזור האנוס יכול לגרום לגירוד אנאלי; אך יש לשים לב כי היא אינה נחשבת למחלת מין.[16][17][15]
גורמים[עריכת קוד מקור | עריכה]
קנדידת שמרים נמצאת בדרך כלל בגופם של אנשים בריאים, בדרך כלל באזור הפה, בפלורה במעיים, ובמיוחד על העור; עם זאת, צמיחתה והתרבותה בדרך כלל מוגבלת על ידי גוף האדם, המערכת החיסונית ובאמצעות תחרות עם מיקרואורגניזמים אחרים כגון חיידקים כובש את אותם מקומות בגוף האדם.[18] פטריות בסוג Candida דורשות לחות להתרבות, מה שקיים בעור באופן מובהק.[19] למשל, לבישת בגדי ים רטובים במשך פרקי זמן ארוכים הוא נחשב להיות גורם סיכון.[20] במקרים קיצוניים, דלקות וזיהומים שטחיים של העור יכולים לחלחל למחזור הדם ולגרום לקנדידיאזיס מערכתי.
גורמים אשר ביכולתם להגביר את הסיכון לקנדידיאזיס כוללים HIV/איידס, מונונוקלאוזיס זיהומי, סרטן, טיפולי סטרואידים, לחץ, נטילת אנטיביוטיקה, סוכרת, מחסור תזונתי. כמו כן, גם טיפולי פוריות ותחליפים הורמונליים עשויים להגביר את הנטייה.[21] טיפול באנטיביוטיקה יכול לפגוע במיקרואורגניזמים האחרים שמתחרים עם קנדידת השמרים על מצעי המזון ומקום ההתרבות בחלל הפה, ובפלורה במעיים; ובכך להגדיל את חומרת המצב.[22] מערכת חיסונית מוחלשת מגדילה משמעותית את הסיכון לפתח זיהום או קנדידיאזיס.[23] דיאטות הכוללות פחמימות פשוטות במידה רבה נמצאו משפיעות על הסיכויים של קנדידיאזיס אוראלי.[24]
Candida albicans נמצאת בוואגינות של כ-19% מהנשים הבריאות, כלומר אלו אשר לא הראו סימפטומים של זיהום. שימוש חיצוני של חומרי ניקוי או שטיפות או הפרעות פנימיות (הורמונלית או פיזיולוגית) יכול לשנות את פלורת הנרתיק, ובכך לגרוע מן האיזון המיקרואורגניזמי ולגרום לצמיחת יתר של תאי ה-Candida, ובזאת לגרום לסימפטומים של זיהום, כגון דלקת מקומית.[25] כמו כן, הריון, שימוש בגלולות למניעת הריון דווחו גם הם כגורמי סיכון.[26] סוכרת, ושימוש באנטיביוטיקה מקושרים גם לשיעורי זיהומים פטרייתיים מוגברים.[26]
במקרה של קנדידיאזיס בפין, הגורמים בדרך כלל הם קיום יחסי מין עם אדם נגוע, מערכת חיסונית מוחלשת, נטילת אנטיביוטיקה, סוכרת. קנדידיאזיס בגניטליה הזכרית הוא פחות נפוץ, מקרי קנדידיאזיס בפין מהווים רק שבר קטן ממקרי הקנדידיאזיס אצל נשים; עם זאת, קנדידיאזיס בפין הנובע ממגע ישיר בעת קיום יחסי מין עם שותף או שותפה נגועים אינו דבר נדיר.[27]
אבחון[עריכת קוד מקור | עריכה]



הסימפטומים של קנדידיאזיס בנרתיק מתבטאים גם בעת וגינוזיס חיידקי.[28] ב-2002 הראה מחקר כי רק 33% מהנשים שטופלו עצמית עבור זיהום שמרים למעשה היו באמת בעלות זיהום שמרים, ואילו רובן סבלו מזיהום של חיידקים וגינליים מעורבים.[29]
אבחון של פטריות ה-Candida מתבצע גם באמצעות בדיקה מיקרוסקופית או גידול תרבית. לצורך זיהוי על ידי מיקרוסקופ אור, ספוגית או גרד של האזור הפגוע מושם על שקופית המיקרוסקופ. טיפה אחת של תמיסת אשלגן הידרוקסיד 10% (KOH) מוספת לאחר מכן לדגימה. התמיסה ממוססת את תאי העור, אבל משאיר את תאי ה-Candida בצורת תאים שלמים, ובכך מאפשרת את זיהויים.
עבור שיטת גידול התרביות, ספוגית סטרילית משופשפת על פני שטח העור הנגועף לאחר מכן מניחים את הספוגית במדיום תרבית והיא נשארת שם תוך כדי שהיא מודגרות ב-37 °C (98.6 °F) למשך מספר ימים, וזאת כדי לאפשר התפתחות של מושבות שמרים או חיידקים. המאפיינים (כגון מורפולוגיה, צבע) של המושבות עשוי לאפשר אבחון ראשוני של האורגניזם גורם המחלה.[30]
אבחון של קנדידת דרכי הנשימה, מערכת העיכול, והוושט מחייב אנדוסקופיה.[14][31] אבחון קנדידיאזיס בדרכי העיכול מחייב קבלת דגימה של 3-5 מיליליטר של נוזל התריסריון לתרבית פטרייתית.[14] אבחנה של קנדידיאזיס במערכת העיכול היא מבוססת על תרבית המכילה עודף של 1,000 יחידות היוצרות מושבה למיליליטר.[14]
מניעה[עריכת קוד מקור | עריכה]
דיאטה התומכת במערכת החיסונית, אשר אינה עתירה בפחמימות פשוטות תורמת לאיזון בריא של הפה, והפלורה במעיים.[18][24] בעוד שזיהומי שמרים מיוחסים לסוכרת, שליטה ברמת סוכר בדם לא משפיעה על הסיכון לקנדידיאזיס.[32] לבישת תחתוני כותנה עשויה לסייע בהפחתת הסיכון לפתח זיהום פטריית השמרים בעור ובנרתיק, יחד עם אי לבישת בגדים רטובים במשך פרקי זמן ארוכים.[33][20]
היגיינת הפה יכולה למנוע פטריות בפה אצל אנשים בעלי מערכת חיסונית מוחלשת.[34] עבור אנשים שעברו טיפול לסרטן, מי פה המכילים כלורהקסידין עלולים למנוע או להפחית את הסיכוי לפטריות.[34] אנשים המשתמשים במשאפי קורטיקוסטרואידים יכולים להפחית את הסיכון לפתח קנדידיאזיס אוראלי על ידי שטיפת הפה עם מים או נוזל שטיפת פה לאחר השימוש במשאף.[34]
עבור נשים החוות זיהומים פטרייתיים חוזרים ונשנים, ישנן ראיות מוגבלות המעידות על כך שפרוביוטיקה אוראלית או תוך-וואגינאלית עלולה לעזור למנוע זיהומים עתידיים.[35][36] זה כולל גם גלולות ויוגורט.[35]
טיפול[עריכת קוד מקור | עריכה]
קנדידאזיס מטופל בעזרת תרופות אנטי-פטרייתיות, הכוללות& קלוטרימאזול, ניסטטין, פלוקונאזול, ווריקונאזול, אמפוטריצין B, וקספופונגין. פלוקונאזול תוך ורידי או וקספופונגין תוך ורידי משמשים לטיפול באנשים בעלי מערכת חיסונית מוחלשת או הסובלים מזיהום קשה.[37]
המאמצים למניעת דלקות הפה כוללים שימוש בשטיפת פה של כלורהקסדין אצל אלו בעלי מערכת חיסונית ירודה ושטיפת פה לאחר שאיפת סטרואידים.[38]ישנן מעט מאוד ראיות אשר תומכות בהיות הפרוביוטיקה יעילה במניעה או בטיפול זיהומים וואגינליים תכופים.[35][39]
זיהום מקומי[עריכת קוד מקור | עריכה]
קנדידיאזיס בפה ובגון מטופלים בעזרת תרופות אנטי-פטרתיות. קנדידיאזיס אוראלי בדרך כלל מגיב לטיפולים חיצוניים; אחרת, ישנו צורך בשימוש בתרופות נגד פטרת מערכתית. קנדידיאזיס בוושט ניתנת לטיפול בעזרת נטילת תרופות דרך הפה או דרך הווריד; בזמן דלקת חמורה העמידה לאזול יש צורך בשימוש באמפוטריצין B.[38]
מנה חד פעמית של פלוקונאזול יעיל בכ-90% ממקרי זיהום בנרתיק.[40]טיפול מקומי עשוי לכלול נרות נרתיק או תרופות מקומיות בצורת דוש. סוגים אחרים של זיהומים פטרייתיים דורשים מינון שונה של תרופות..
עבור זיהום שמרים בנרתיק בזמן הריון, שימוש באימידזול או בטריאזול נחשב לטיפול לפי שיקול הדעת בנוגע לבטיחות.[41] ספיגתם של אלה נחשבת למינימלית, ובעלת סיכון קטן להעברה בין-שלייתית.[41] בזיהום בנרתיק במהלך ההריון, טיפול באזול מומלץ למשך 7 ימים במקום משך קצר יותר.[41]
לא נמצאה תועלת מוכחת לפרוביוטיקה עבור ריפוי זיהומים פעילים.[39]
זיהום בדם[עריכת קוד מקור | עריכה]
קנדידיאזיס מערכתי מתרחש כאשר שמרי ה-Candida חודרים אל תוך זרם הדם (מצב אשר נקרא פונגמיה) ועלולה להתפשט לאיברים אחרים, כולל מערכת העצבים המרכזית, הכליות, הכבד, העצמות, השרירים, המפרקים, הטחול, או העיניים. הטיפול מתבצע בדרך כלל בעזרת תרופות אנטי-פטרתיות הניתנות באופן אוראלי או תוך ורידי.[42] כמו כן, בזיהום בדם אפשר להשתמש בקספופונגין או באמפוטרצין B יכול לעזות.[37]
פרוגנוזה[עריכת קוד מקור | עריכה]
בקרב המטופלים ביחידות לטיפול נמרץ, שיעור התמותה הוא כ-30-50% כאשר קנדידיאזיס מערכתית מתפתחת.[43]
אפידמיולוגיה[עריכת קוד מקור | עריכה]
קנדידיאזיס אוראלי הוא הזיהום הפטרייתי הנפוץ ביותר של הפה,[44] והיא מייצגת גם את הזיהום האוראלי האופורטוניסטי ביותר בבני אדם.[45] בחצי הכדור המערבי, כ-75% מהנשים חוות במהלך חייהן זיהום על רקע Candida בנרתיק.
קנדידיאזיס בוושט הוא הזיהום הנפוץ ביותר בוושט אצל אנשים הסובלים מאיידס, ומהווה כ-50% מכל דלקות הוושט, לעיתים קרובות מתקיימת עם מחלות וושט אחרות. כשני שלישים מהאנשים הסובלים מאיידס ומקנדידיאזיס ושטית, סובלים גם מקנדידיאזיס אוראלי.[11]
דלקות של הפה נפוצה אצל כ-6% מכלל התינוקות בגיל של פחות מבן חודש. מתרחשת אצל בערך 20% מאלה שעברו כימותרפיה, ו-20% מאלה עם איידס.[46] אצל שלוש מארבע נשים מופיע זיהום שמרים כלשהו במהלך חייהן.[47] דלקת מפושטת היא נדירה באוכלוסייה ובדרך כלל מופיעה רק אצל אנשים בעלי מערכת חיסונית ירודה.
ראו גם[עריכת קוד מקור | עריכה]
לקריאה נוספת[עריכת קוד מקור | עריכה]
- Achkar, J. M., & Fries, B. C. (2010). Candida infections of the genitourinary tract. Clinical microbiology reviews, 23(2), 253-273.
- Garcia Cuesta, C., Sarrión Pérez, M. G., & Bagán Sebastián, J. V. (2014). Current treatment of oral candidiasis: A literature review.
- Pappas, P. G., Rex, J. H., Sobel, J. D., Filler, S. G., Dismukes, W. E., Walsh, T. J., & Edwards, J. E. (2004). Guidelines for treatment of candidiasis. Clinical Infectious Diseases, 38(2), 161-189.
קישורים חיצוניים[עריכת קוד מקור | עריכה]
- ד"ר פינחס אהרוני, פטרייה בנרתיק: כל מה שחשוב שתדעי, באתר שירותי בריאות כללית, 27 במאי 2020
- קנדידיאזיס, באתר Webmed (באנגלית)
- קנדידיאזיס, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים[עריכת קוד מקור | עריכה]
- ^ 1 2 3 4 "Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ 1 2 3 "Symptoms of Oral Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ "Symptoms of Genital / Vulvovaginal Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ "Symptoms of Invasive Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ "People at Risk for Invasive Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (7th ed.). Philadelphia, PA: Churchill Livingstone/Elsevier. pp. Chapter 250. ISBN 978-0-443-06839-3.
{{cite book}}:|first=has generic name (עזרה) - ^ 1 2 3 "Candidiasis: Clinical Presentation". Medscape. WebMD. 18 באוגוסט 2015. נבדק ב-22 ביוני 2016.
{{cite web}}: (עזרה) - ^ 1 2 3 4 "Candidiasis: predisposing factors, prevention, diagnosis and alternative treatment". Mycopathologia. 177 (5–6): 223–240. ביוני 2014. doi:10.1007/s11046-014-9749-1. PMID 24789109.
Candida species and other microorganisms are involved in this complicated fungal infection, but Candida albicans continues to be the most prevalent. In the past two decades, it has been observed an abnormal overgrowth in the gastrointestinal, urinary and respiratory tracts, not only in immunocompromised patients but also related to nosocomial infections and even in healthy individuals. There is a wide variety of causal factors that contribute to yeast infection which means that candidiasis is a good example of a multifactorial syndrome.
{{cite journal}}: (עזרה) - ^ Fidel PL (2002). "Immunity to Candida". Oral Dis. 8: 69–75. doi:10.1034/j.1601-0825.2002.00015.x. PMID 12164664.
- ^ Pappas PG (2006). "Invasive candidiasis". Infect. Dis. Clin. North Am. 20 (3): 485–506. doi:10.1016/j.idc.2006.07.004. PMID 16984866.
- ^ 1 2 Textbook of gastroenterology (5th ed.). Chichester, West Sussex: Blackwell Pub. 2009. p. 814. ISBN 978-1-4051-6911-0.
- ^ "Thrush". 2011. נבדק ב-2011-04-08.
- ^ NHS: Symptoms of thrush in men (balanitis thrush)
- ^ 1 2 3 4 "Small intestinal fungal overgrowth". Curr Gastroenterol Rep. 17 (4): 16. באפריל 2015. doi:10.1007/s11894-015-0436-2. PMID 25786900.
Small intestinal fungal overgrowth (SIFO) is characterized by the presence of excessive number of fungal organisms in the small intestine associated with gastrointestinal (GI) symptoms. Candidiasis is known to cause GI symptoms particularly in immunocompromised patients or those receiving steroids or antibiotics. However, only recently, there is emerging literature that an overgrowth of fungus in the small intestine of non-immunocompromised subjects may cause unexplained GI symptoms. Two recent studies showed that 26 % (24/94) and 25.3 % (38/150) of a series of patients with unexplained GI symptoms had SIFO. The most common symptoms observed in these patients were belching, bloating, indigestion, nausea, diarrhea, and gas. The underlying mechanism(s) that predisposes to SIFO is unclear but small intestinal dysmotility and use of proton pump inhibitors has been implicated. However, further studies are needed; both to confirm these observations and to examine the clinical relevance of fungal overgrowth, both in healthy subjects and in patients with otherwise unexplained GI symptoms. ... For routine SIFO in an immunocompetent host, a 2–3 week oral course of fluconazole 100–200 mg will suffice.
{{cite journal}}: (עזרה) - ^ 1 2 Wang ZK, Yang YS, Stefka AT, Sun G, Peng LH (April 2014). "Review article: fungal microbiota and digestive diseases". Aliment. Pharmacol. Ther. 39 (8): 751–766. doi:10.1111/apt.12665. PMID 24612332. In addition, GI fungal infection is reported even among those patients with normal immune status. Digestive system-related fungal infections may be induced by both commensal opportunistic fungi and exogenous pathogenic fungi. The IFI in different GI sites have their special clinical features, which are often accompanied by various severe diseases. Although IFI associated with digestive diseases are less common, they can induce fatal outcomes due to less specificity of related symptoms, signs, endoscopic and imaging manifestations, and the poor treatment options. ... Candida sp. is also the most frequently identified species among patients with gastric IFI. ... Gastric IFI is often characterised by the abdominal pain and vomiting and with the endoscopic characteristics including gastric giant and multiple ulcers, stenosis, perforation, and fistula. For example, gastric ulcers combined with entogastric fungal infection, characterised by deep, large and intractable ulcers,[118] were reported as early as the 1930s. ... The overgrowth and colonisation of fungi in intestine can lead to diarrhoea.
- ^ Bruce G. Wolff, ed. (2007). The ASCRS textbook of colon and rectal surgery. New York: Springer. pp. 241, 242, 245. ISBN 0-387-24846-3.
- ^ Gouba; Drancourt (2015). "Digestive tract mycobiota: a source of infection". Médecine et Maladies Infectieuses. 45: 9–16. doi:10.1016/j.medmal.2015.01.007. PMID 25684583.
- ^ 1 2 Mulley, A. G.; Goroll, A. H. (2006). Primary Care Medicine: office evaluation and management of the adult patient. Philadelphia: Wolters Kluwer Health. pp. 802–3. ISBN 0-7817-7456-X. נבדק ב-2008-11-23.
- ^ Goehring, Richard V. (2008). Mims' medical microbiology (4th ed.). Philadelphia, PA: Mosby Elsevier. p. 656. ISBN 978-0-323-04475-2.
- ^ 1 2 MedlinePlus, Vaginal yeast infection
- ^ "Chronic vaginal candidiasis. Management in the postmenopausal patient". Drugs Aging. 16 (5): 335–9. במאי 2000. doi:10.2165/00002512-200016050-00003. PMID 10917071.
{{cite journal}}: (עזרה) - ^ "Bench-to-bedside review: therapeutic management of invasive candidiasis in the intensive care unit". Critical Care. 14 (6): 244. בדצמבר 2010. doi:10.1186/cc9239. PMID 21144007.
{{cite journal}}: (עזרה) - ^ Odds FC (1987). "Candida infections: an overview". Crit. Rev. Microbiol. 15 (1): 1–5. doi:10.3109/10408418709104444. PMID 3319417.
- ^ 1 2 "Oral candidiasis". Postgraduate Medical Journal. 78 (922): 455–9. באוגוסט 2002. doi:10.1136/pmj.78.922.455. PMC 1742467. PMID 12185216.
{{cite journal}}: (עזרה) - ^ "Colonisation of extragenital sites by Candida in women with recurrent vulvovaginal candidosis". BJOG. 110 (10): 934–7. באוקטובר 2003. doi:10.1111/j.1471-0528.2003.01445.x. PMID 14550364.
{{cite journal}}: (עזרה) - ^ 1 2 Schiefer HG (1997). "Mycoses of the urogenital tract". Mycoses. 40 (Suppl 2): 33–6. doi:10.1111/j.1439-0507.1997.tb00561.x. PMID 9476502.
- ^ "Genital colonisation and infection with candida in heterosexual and homosexual males". Genitourin Med. 73 (5): 394–6. באוקטובר 1997. doi:10.1136/sti.73.5.394. PMC 1195901. PMID 9534752.
{{cite journal}}: (עזרה) - ^ Donders, Gilbert G.G.; Vereecken, Annie; Bosmans, Eugene; Dekeersmaecker, Alfons; Salembier, Geert; Spitz, Bernard (2002).
- ^ "Over-the-counter antifungal drug misuse associated with patient-diagnosed vulvovaginal candidiasis". Obstetrics and Gynecology. 99 (3): 419–425. במרץ 2002. doi:10.1016/S0029-7844(01)01759-8. PMID 11864668.
{{cite journal}}: (עזרה) - ^ Srikumar Chakravarthi; Nagaraja HS (2010). "A comprehensive review of the occurrence and management of systemic candidiasis as an opportunistic infection". Microbiology Journal. 1 (2): 1–5. ISSN 2153-0696.
- ^ "Candidiasis: Workup". Medscape. WebMD. 18 באוגוסט 2015. נבדק ב-22 ביוני 2016.
{{cite web}}: (עזרה) - ^ Mobley, David P. Cappelli, Connie C. (2008). Prevention in clinical oral health care. St. Louis, Mo.: Mosby Elsevier. p. 254. ISBN 9780323036955.
- ^ "People at Risk for Genital / Vulvovaginal Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ 1 2 3 "Risk & Prevention". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ 1 2 3 "Clinical inquiries. Can probiotics safely prevent recurrent vaginitis?". The Journal of family practice. 61 (6): 357, 368. ביוני 2012. PMID 22670239.
{{cite journal}}: (עזרה) - ^ Falagas, ME; Betsi, GI; Athanasiou, S (באוגוסט 2006). "Probiotics for prevention of recurrent vulvovaginal candidiasis: a review". The Journal of antimicrobial chemotherapy. 58 (2): 266–72. doi:10.1093/jac/dkl246. PMID 16790461.
Thus, the available evidence for the use of probiotics for prevention of recurrent VVC is limited
{{cite journal}}: (עזרה) - ^ 1 2 "Executive Summary: Clinical Practice Guideline for the Management of Candidiasis: 2016 Update by the Infectious Diseases Society of America". Clin. Infect. Dis. 62 (4): 409–417. 2016. doi:10.1093/cid/civ1194. PMID 26810419.
- ^ 1 2 "Treatment & Outcomes of Oral Candidiasis". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ 1 2 "The role of lactobacillus probiotics in the treatment or prevention of urogenital infections--a systematic review". Journal of chemotherapy (Florence, Italy). 21 (3): 243–52. ביוני 2009. doi:10.1179/joc.2009.21.3.243. PMID 19567343.
{{cite journal}}: (עזרה) - ^ "Fungicidal Activity of Fluconazole against Candida albicans in a Synthetic Vagina-Simulative Medium". Antimicrob. Agents Chemother. 48 (1): 161–7. 2004. doi:10.1128/AAC.48.1.161-167.2004. PMC 310176. PMID 14693534.
- ^ 1 2 3 "Vaginal yeast infections during pregnancy". Canadian Family Physician. 55 (3): 255–6. מרץ 2009. PMC 2654841. PMID 19282531.
{{cite journal}}: (עזרה) - ^ "Systemic candidiasis". NIH.gov. U.S. DHHS, National Institute of Health. אוק' 2014. נבדק ב-19 באפריל 2015.
{{cite web}}: (עזרה) - ^ "Pathogenesis and treatment of oral candidosis". Journal of oral microbiology. 3. 28 ינו' 2011. doi:10.3402/jom.v3i0.5771. PMC 3087208. PMID 21547018.
{{cite journal}}: (עזרה) - ^ Bouquot, Brad W. Neville, Douglas D. Damm, Carl M. Allen, Jerry E. (2002). Oral & maxillofacial pathology (2. ed.). Philadelphia: W.B. Saunders. pp. 189–197. ISBN 0-7216-9003-3.
- ^ "Oral candidiasis: pathogenesis, clinical presentation, diagnosis and treatment strategies". Journal of the California Dental Association. 41 (4): 263–8. באפריל 2013. PMID 23705242.
{{cite journal}}: (עזרה) - ^ "Oral Candidiasis Statistics". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה) - ^ "Genital / vulvovaginal candidiasis (VVC)". cdc.gov. 13 בפברואר 2014. נבדק ב-28 בדצמבר 2014.
{{cite web}}: (עזרה)
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
