מוטציית BRCA
יש לערוך ערך זה. הסיבה היא: מספרי עמודים מחוץ להערות השוליים.
| ||
| יש לערוך ערך זה. הסיבה היא: מספרי עמודים מחוץ להערות השוליים. | |

מוטציות BRCA (באנגלית: BRCA mutations) הן מוטציות בגנים BRCA1 או BRCA2, שהם גנים מדכאי סרטן. בגנים האלו זוהו מאות מוטציות שונות, ובעוד שחלקן זוהו כלא מזיקות או לא בעלות השפעה מוכחת, סוגים מסוימים נקבעו כמסוכנים. הסוגים המסוכנים עלולים לגרום לנשאי המוטציה לפתח סוגי סרטן רבים, בייחוד סרטן השד או השחלות. 5-10% ממקרי סרטן השד בנשים מיוחסים למוטציות ב-BRCA1 ו-BRCA2, והשפעת הסרטן על נשים עם מוטציה בגנים האלו היא לרוב קשה יותר.[1] הסיכון שנשים בעלות מוטציות מזיקות ב-BRCA1 או BRCA2 (מוטציות שהוכחו כגורמות לסרטן) יחלו בסרטן השד גדול בערך פי חמישה מהרגיל, והסיכון שיחלו בסרטן השחלות גדול בערך פי עשרה עד שלושים.[2] הסיכוי שנשים בעלות מוטציית BRCA1 בסיכון גבוה יחלו בסרטן השד או השחלות גדול יותר מאשר עם מוטציה ב-BRCA2. נשאות של מוטציה בסיכון גבוה לא תגרום לנשאית לפתח סרטן כלשהו בהגדרה, וכמו כן לא ניתן להניח שכל סרטן שהתפתח באישה אכן נגרם כתוצאה מהמוטציה, ולא מגורמים אחרים.
הגנים BRCA1 ו-BRCA2 אחראיים לתיקון בעיות ברצפי DNA. מוטציה בגנים הללו גורמת לשגיאות בתיקון, מה שמעלה משמעותית את הסיכון של אדם לפתח גידולים סרטניים בתא הפגום. מוטציות יכולות לעבור בתורשה מכל אחד מההורים ועשויות לעבור הן לבנים והן לבנות. לכל ילד של נשא גנטי, ללא קשר למין, יש סיכוי של 50% לרשת את המוטציה. בהתאם, מחצית מהנשאים באוכלוסייה הם גברים, ומחצית נשים. מוטציות BRCA גורמות בעיקר לסרטן השד וסרטן השחלות בקרב נשים. הסיכון לסרטן שד הקשור ל-BRCA עבור גברים נשאי המוטציה גבוה יותר מאשר עבור גברים אחרים, אך עדיין נמוך יחסית[3]. מוטציות בסיכון גבוה מגבירות את הסיכוי לפתח גם סוגי סרטן אחרים, כגון סרטן המעי הגס, סרטן הלבלב, מלנומה וסרטן הערמונית.
השפעות בריאותיות
[עריכת קוד מקור | עריכה]לנשים עם מוטציות מזיקות בגנים BRCA1 או BRCA2 יש סיכון גבוה לפתח סרטן שד או שחלות. מכיוון שמחקרים שונים מסתכלים על אוכלוסיות שונות, ומכיוון שלסוגים שונים של מוטציות יש סיכונים שונים במקצת, הסיכון מבוטא בצורה הטובה ביותר כטווח, ולא כמספר בודד.[4] : 89–111
כ-50% עד 65% מהנשים שנולדו עם מוטציה מזיקה ב-BRCA1 יפתחו סרטן שד עד גיל 70, ו-35% עד 46% יפתחו סרטן שחלות עד גיל 70. כ-40% עד 57% מהנשים עם מוטציה מזיקה ב-BRCA2 יפתחו סרטן שד עד גיל 70, ו-13% עד 23% יפתחו סרטן שחלות עד גיל 70.[4] : 89–111 [5]
לנשים עם סרטן שד הקשור למוטציית BRCA יש סבירות של עד 40% לפתח סרטן שד ראשוני נוסף בתוך עשר שנים לאחר האבחנה של הראשון, אם לא קיבלו טיפול בטמוקסיפן או כריתת שחלות.[3] גם הסיכון של אישה עם סרטן השחלות לפתח סרטן שחלות נוסף בעשר השנים שלאחר האבחנה גדל ב-6-12% בתנאים אלו.[3]
סטטיסטיקה של סרטן שחלות הקשור ל-BRCA כולל בדרך כלל לא רק סרטן של השחלות עצמן, אלא גם סרטן הצפק ואת הסרטן הנדיר מאוד, אך קל יותר לזיהוי, של החצוצרות. נשים עם מוטציית BRCA מפתחות סרטן החצוצרות בשיעור שגדול פי יותר ממאה מהשיעור הרגיל.[4] : 275–302 קשה להבחין בין שלושת סוגי הסרטן הללו בשלבים המתקדמים שלהם.
הופעת סרטן
[עריכת קוד מקור | עריכה]סרטן שד הקשור ל-BRCA מופיע בגיל מוקדם יותר מאשר סרטן שד שאינו קשור למוטציה.[4] : 89–111 נטען בעבר כי סרטן שד הקשור ל-BRCA הוא אגרסיבי יותר מסרטן שד רגיל, אולם רוב המחקרים באוכלוסיות ספציפיות מצביעים על הבדל קטן או ללא הבדל בשיעורי ההישרדות.[6][7][8]
- BRCA1 מיוחס לסרטן שד משולש שלילי, שאינו מגיב לטיפולים הורמונליים ותרופות מסוימות, כגון טרסטוזומאב. סרטן שד בעקבות מוטציה בגן זה מופיע לרוב כשני עשורים מוקדם מהרגיל.[4] : 89–111
- BRCA2 מיוחס בעיקר לסרטן שד לאחר גיל המעבר, אם כי קיים סיכון משמעותי לפתח סרטן שד גם לפני כן. הוא לרוב מגיב מאוד לטיפולים הורמונליים.[4] : 89–111
סרטן השחלות או החצוצרות הקשור ל-BRCA רגיש בצורה יוצאת דופן לכימותרפיה מבוססת פלטינה כמו ציספלטין, ולכן קל יותר לטפל בו מאשר בסרטן שלא קשור למוטציה.[4] : 275–302 סרטן השחלות הקשור ל-BRCA1 מופיע בנשים בגילאים צעירים יותר, אך הסיכון אצל נשים עם מוטציה ב-BRCA2 עולה במידה ניכרת במהלך גיל המעבר.[4] : 275–302
השפעה הישרדותית
[עריכת קוד מקור | עריכה]|
72 / 100 | |
|
46 / 100 72% מנשאיות BRCA1 ו-46% מנשאיות BRCA2 שמתות לפני גיל 70 ימותו מסרטן שד או סרטן שחלה (ללא בדיקות סקר או התערבות רפואית) |
לאישה בת 25 ללא מוטציה בגנים של BRCA יש סבירות של 84% להגיע לגיל 70 לפחות.[9] 11% ממקרי המוות בגילאים האלו נגרמים מסרטן השד או השחלות, ו-89% מסיבות אחרות.
לעומת זאת, לנשאית מוטציית BRCA1 בסיכון גבוה יהיה סיכוי של 59% בלבד להגיע לגיל 70 ללא התערבות רפואית או כירורגית מניעתית. מתוך אותן נשים שלא שורדות, 26% ימותו מסרטן השד, 46% מסרטן השחלות ו-28% מסיבות אחרות.[9]
לנשים עם מוטציה ב-BRCA2 בסיכון גבוה, ללא התערבות רפואית או כירורגית מניעתית, יהיה סיכוי של 71% להגיע לגיל 70. מבין אלו שנפטרו, 21% ימותו מסרטן השד, 25% מסרטן השחלות ו-54% מסיבות אחרות.[9]
ניתן לשפר את הסיכוי לשרוד עד גיל 70 לפחות על ידי מספר התערבויות רפואיות, בעיקר כריתת שד מניעתית וכריתת שחלות.[9]
סרטן השד אצל גברים
[עריכת קוד מקור | עריכה]לגברים עם מוטציית BRCA יש סיכון יחסי מוגבר לפתח סרטן שד, אך מכיוון שהשכיחות הכוללת של סרטן השד בגברים נמוכה מאד, הסיכון המוחלט לכך שווה או נמוך מהסיכון לסרטן השד אצל נשים ללא המוטציה.[4]Ch8 כ-1% עד 2% מהגברים עם מוטציית BRCA1 יפתחו סרטן שד עד גיל 70. כ-6% מהגברים עם מוטציית BRCA2 יפתחו סרטן שד עד גיל 70, השווה בערך לסיכון לנשים ללא מוטציית BRCA. באופן כללי מעט מאוד גברים מפתחים סרטן שד לפני גיל 50.[4] : Ch8
כמחצית מהגברים המפתחים סרטן שד הם נשאי מוטציה בגן BRCA או באחד מהגנים האחרים הקשורים לתסמונות תורשתיות של סרטן השד-שחלות.
סרטן שד אצל גברים יכול להיות מטופל בהצלחה כמו סרטן שד אצל נשים, אך גברים מתעלמים לעיתים קרובות מתסמיני הסרטן, כגון אזור כואב או נפיחות חריגה אשר עשויה להיות לא גדולה יותר מגרגר אורז, עד שהסרטן מגיע לשלב מתקדם.[4] : Ch8
בניגוד לגברים אחרים, גברים עם מוטציית BRCA, במיוחד מוטציית BRCA2, עשויים להפיק תועלת מבדיקות שד מקצועיות ועצמיות. הדמיה רפואית אינה מומלצת בדרך כלל, אך מכיוון שלגברים נשאי BRCA2 יש סיכון דומה לאוכלוסיית הנשים הכללית לפתח סרטן שד, ניתן להתאים תוכנית ממוגרפיה שנתית סטנדרטית לגברים אלו.[4] : Ch8
סוגי סרטן אחרים
[עריכת קוד מקור | עריכה]מוטציות נקשרו לסיכון מוגבר לפתח כל סוג של סרטן פולשני, כולל סרטן הקיבה, סרטן הלבלב, סרטן הערמונית וסרטן המעי הגס.[10] בנוסף לסיכון הקשור במוטציה, לנשאים יש את הסיכונים הרגילים לפתח סרטן (ומחלות אחרות) הקשורים לעלייה בגיל, עישון, צריכת אלכוהול, תזונה לקויה, חוסר פעילות גופנית וגורמי סיכון ידועים אחרים.[4] : 39–50
גברים עם מוטציות BRCA לא יכולים לחלות בסרטן השחלות, אבל הם עשויים להיות בסיכון גבוה פי שניים מאנשים שאינם נשאים לפתח סרטן הערמונית בגיל צעיר יותר.[4] : Ch8 עד שליש מנשאי מוטציות BRCA2 צפויים לפתח סרטן הערמונית לפני גיל 65. הסיכון קטן יותר ושנוי במחלוקת בנשאי BRCA1. סרטן הערמונית בנשאי מוטציות BRCA נוטה להופיע עשור מוקדם מהרגיל, והוא נוטה להיות אגרסיבי יותר מהרגיל. כתוצאה מכך, בדיקת ערמונית שנתית, הכוללת בדיקה דיגיטלית של פי הטבעת, מומלצת החל מגיל 40 בקרב נשאים ידועים.[4] : Ch8
סרטן הלבלב נוטה להיות תורשתי, וכך גם בקרב משפחות בהן קיימים נשאי מוטציות BRCA.[4]מוטציית BRCA1 מכפילה עד משלשת את הסיכון לפתח סרטן לבלב, ואילו מוטציית BRCA2 מגדילה את הסיכון פי 3–5. בין 4% ל-7% מהאנשים עם סרטן הלבלב הם נשאי מוטציית BRCA.[10] עם זאת, מכיוון שסרטן הלבלב הוא נדיר יחסית, אנשים עם מוטציית BRCA2 כנראה עומדים בפני סיכון מוחלט של כ-5%. בדומה לסרטן השחלות, הוא לא נוטה לייצר תסמינים בשלביו המוקדמים, שהם יותר ניתנים לטיפול. סרטן הלבלב הקשור למוטציית BRCA נוטה להופיע כעשור מוקדם יותר ממקרים לא תורשתיים.[10] הבדיקה היא פולשנית ולכן לפני הופעת תסמינים היא עשויה להיות מומלצת רק לנשאי BRCA2 שיש להם גם היסטוריה משפחתית של סרטן הלבלב.[4] : Ch8
מלנומה היא סרטן העור הקטלני ביותר, אם כי הוא נרפא בקלות בשלבים המוקדמים. הסבירות הנורמלית לפתח מלנומה תלויה בגזע, במספר השומות שיש לאדם, בהיסטוריה המשפחתית, בגיל, במין ובכמה האדם נחשף לקרינת UV. לנשאי מוטציה ב-BRCA2 יש סיכון בין כפול למשולש לפתח מלנומה מהסיכון שיש להם בדרך כלל, וסיכון גבוה מהממוצע למלנומה של העין.[4] : Ch8 [10]
שיעור סרטן המעי הגס בקרב גברים ונשים בעולם עומד על כ-6%, בדרך כלל מעל גיל 50.[4] : Ch8 זוהי מחלה המושפעת מגורמים רבים, כמו גיל, תזונה ואחרים. הסיכון לפתח סרטן זה עשוי להיות גבוה פי ארבעה מהרגיל בחלק ממשפחות BRCA1, וכפול בקרב נשאי BRCA2. כמו סרטן הלבלב, ייתכן שרק חלק ממוטציות BRCA או חלק ממשפחות BRCA גורמות לסיכון הנוסף; בניגוד לסוגי סרטן אחרים הנגרמים על ידי BRCA, הוא אינו מופיע בגיל מוקדם מהרגיל.[4] : Ch8 בדיקת סרטן מעי גס רגילה מומלצת בדרך כלל לנשאי מוטציות BRCA.
מוטציות ב-BRCA1 וב-BRCA2 מעורבות בכמה ממאירויות המטולוגיות. מוטציות BRCA1 קשורות ללוקמיה מיאלוגנית חריפה וללוקמיה מיאלוגנית כרונית.[11] מוטציות של BRCA2 נמצאות גם בלימפומות רבות של תאי T ובלוקמיה לימפוציטית כרונית.[11]
פוריות והיריון
[עריכת קוד מקור | עריכה]הדילמה האם להביא ילדים או לא עלולה להיות מקור ללחץ עבור נשים שמגלות במהלך שנות הפוריות שלהן שיש להן מוטציות BRCA.[12]
סביר להניח שיש השפעה מועטה או שאין בכלל השפעה של מוטציה בגן BRCA על הפוריות הכוללת,[13] אף על פי שלנשים עם מוטציית BRCA יש סיכוי גבוה יותר לסבול מאי - ספיקת שחלות ראשונית.[14][15] נשאיות מוטציה של BRCA עשויות להיות בעלות סיכוי גבוה יותר ללדת בנות מאשר בנים,[16] אולם תצפית זו יוחסה להטיית בירור.[17][18]
אם שני ההורים הם נשאים של מוטציית BRCA, לעיתים נעשה שימוש באבחון גנטי טרום השרשה כדי למנוע לידת ילד עם מוטציות[4] : 82–85 . העברה של שתי מוטציות BRCA1 (אחת מכל הורה) מעולם לא דווחה ומאמינים שהיא מום מולד קטלני. העברת מוטציה אחת ב-BRCA1 ומוטציה אחת ב-BRCA2 מדווחת מדי פעם. במצב כזה הסיכון של הילד לכל סוג סרטן נתון הוא הסיכון הגבוה יותר של שני הגנים (למשל, הסיכון לסרטן השחלות מ-BRCA1 והסיכון לסרטן הלבלב מ-BRCA2). שתי מוטציות BRCA2 מייצרת אנמיה על שם פנקוני.[4] : 82–85
הריונות בנשים ללא מוטציות נמצאו קשורים להפחתה משמעותית בסיכון של האם לפתח סרטן שד לאחר גיל 40.[12] ככל שהאישה צעירה יותר בזמן לידתה הראשונה, כך היא מקבלת יותר הגנה מפני סרטן השד.[4] : 113–142 הנקה של יותר משנה גם מסייעת להגנה מפני סרטן השד.[4] : 113–142 נמצא גם שהיריון מגן מפני סרטן השחלות בנשים בעלות גנים טיפוסיים.[12]
אף על פי שמחקרים מסוימים הניבו תוצאות שונות, הריונות והנקה בדרך כלל לא יגנו על נשים עם מוטציות BRCA מפני סרטן.[4] : 113–142 [12] המחקר הנוכחי מוגבל ולא מדויק מספיק כדי לאפשר חישוב של סיכונים ספציפיים.[12] עם זאת, זוהו המגמות הכלליות הבאות:
- עבור נשים עם מוטציית BRCA1, לא נמצא קשר בין גיל האישה כשהיא יולדת לראשונה לבין הסיכון שלה לפתח סרטן שד.[12] הלידה אינה מספקת הגנה מפני סרטן השד, אלא אם כן לאישה היו חמישה הריונות מלאים או יותר, ובשלב זה היא זוכה להגנה מועטה בלבד.[12] בדומה לנשים בעלות גנטיקה טיפוסית, הריון מגן מפני סרטן השחלות בנשים עם מוטציית BRCA1.[12] כמו כן, הנקה של יותר משנה מגנה באופן משמעותי מפני סרטן השד.[12] השפעה זו עשויה להגיע ל-19% בשנה של הנקה, נתון גבוהה בהרבה מזה שנראה בקרב נשים שאינן נשאיות.[19] לא ברור האם קיימת השפעה של הנקה ארוכת טווח על סרטן השחלות.[12]
- עבור נשים עם מוטציית BRCA2, כל הריון קשור באופן פרדוקסלי לעלייה מובהקת סטטיסטית בסיכון לסרטן השד.[12] שלא כמו נשים ללא מוטציות או נשים עם מוטציית BRCA1, להנקה אין השפעה על סרטן בנשים עם מוטציות BRCA2.[12] נתונים מוגבלים וסותרים מצביעים על כך שבניגוד לנשים אחרות, הריון אינו מפחית באופן משמעותי את הסיכון לסרטן השחלות בנשים עם מוטציית BRCA2 ועלול להגביר אותו.[12]
גנטיקה
[עריכת קוד מקור | עריכה]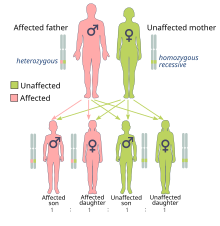

מוטציית BRCA מועברת בתורשה באופן גנטי דומיננטי. לכל ילד של נשא גנטי, ללא קשר למין, יש סיכוי של 50% לרשת את המוטציה. לכן הן מסווגות כמוטציות תורשתיות (מוטציות קו הנבט - ג'רמניליות) ולא מוטציות נרכשות סומטיות.
שני הגנים של BRCA הם גנים מדכאי סרטן. לעיתים ברצפי DNA מתפתחות הפסקות דו-גדיליות (קטיעות ברצף) ובעקבות כך הוא זקוק לתיקון. התא משתמש בחלבונים במסלול אנזימטי על מנת להתאים באופן מושלם ומדויק מאוד את התיקון לרצף הספציפי. החלבונים בהם התא משתמש מיוצרים בגנים BRCA. מוטציית BRCA משביתה את הגן או גורמת לו לייצר חלבון לא תקין. בעקבות כך רצף ה-DNA לא מתוקן או מתוקן באופן שלא מותאם לו, ודבר זה עלול לגרום לגידולים סרטניים.
מכיוון שלבני אדם יש גנום דיפלואידי (שני עותקים של כרומוזומים) לכל תא יש בהתאם שני עותקים של גן BRCA, אחד מכל הורה ביולוגי. בדרך כלל רק עותק אחד מכיל מוטציה תורשתית, כך שהאדם המושפע הוא הטרוזיגוטי למוטציה ולמעשה גן ה-BRCA משתמש בעותק התקין על מנת להמשיך לתפקד. אבל אם בתא מסוים בגוף יש השבתה גם של העותק השני המתפקד (תהליך שמתרחש באופן טבעי), אז הגן לא יצליח לתקן יותר שגיאות ברצפי DNA. אובדן העותק הפונקציונלי נקרא אובדן הטרוזיגוסיות (LOH).[20] כל אי תיקון הרצף או שגיאה כתוצאה מתיקון לא מדויק של ה-DNA עלולה לגרום להתמרה סרטנית של התא.[4]: 39–50
ישנן וריאציות רבות בגנים של BRCA, ולא כל השינויים מעניקים את אותם סיכונים.[4]: 39–50 גרסאות מסוימות אינן מזיקות בעוד אחרות ידועות כמזיקות מאוד. כמה פולימורפיזמים נוקלאוטידים בודדים עשויים להקנות רק סיכון קטן, או עשויים להקנות סיכון רק בנוכחות מוטציות אחרות או בנסיבות מסוימות. במקרים אחרים, לא ידוע אם הגרסה מזיקה. הגרסאות מסווגות כדלקמן:[4]: 39–50 : 109
- מוטציה מזיקה: הוכח שהשינוי בגן גורם לסיכונים משמעותיים. לעיתים קרובות, אלו הן מוטציות של שינוי מסגרת המונעות מהתא לייצר יותר מהחלק הראשון של החלבון הדרוש.
- חשוד כמזיק: אף על פי ששום דבר לא הוכח, הווריאציה נחשבת כרגע כמזיקה.
- וריאנט של מובהקות לא ברורה (VUS): לא ברור האם לשינוי יש השפעה כלשהי. זוהי תוצאת בדיקה נפוצה, ורוב הווריאציות החלו בקטגוריה זו. ככל שנרכשות ראיות נוספות, אלה מסווגות מחדש.
- וריאנט, בעד פולימורפיזם: אמנם שום דבר לא הוכח, אבל כרגע מאמינים שהווריאציה אינה מזיקה.
- פולימורפיזם שפיר: השינוי מסווג כלא מזיק. אלה עשויים להיות מדווחים כ"לא מוטציה".
למוטציות מזיקות יש חדירה גנטית גבוהה, אך לא מלאה, מה שאומר שלאנשים עם המוטציה יש סיכון גבוה לפתח מחלה כתוצאה מכך, אך יש אנשים שלא יפתחו סרטן אף על פי שהם נושאים מוטציה מזיקה.
אבחון
[עריכת קוד מקור | עריכה]ייעוץ גנטי מומלץ לנשים שההיסטוריה הבריאותית האישית או המשפחתית שלהן מעידה על סבירות גבוהה מהממוצע שיש להן מוטציה.[21] מטרת הייעוץ הגנטי היא להעניק מידע אודות הסבירות לתוצאה חיובית, הסיכונים והיתרונות שבבדיקה, מגבלות הבדיקות, המשמעות המעשית של התוצאות והפעולות להפחתת הסיכון שניתן לנקוט אם התוצאות חיוביות. במהלך הייעוץ ניתנת גם תמיכה רגשית ועל היועץ להיות אדם נייטרלי שעוזר ללקוח לקבל החלטה משלו במודל של הסכמה מדעת, מבלי לדחוף אותו לכיוון החלטה מסוים. יש אנשים שבוחרים לא להיבדק או לדחות את הבדיקה למועד מאוחר יותר, בין היתר כי הידע על המוטציה מעורר בהם חרדה.[4]: 51–74
בדיקת מוטציה ב-BRCA1 או BRCA2 מומלצת לאנשים בסיכון גבוה כתוצאה מהיסטוריה משפחתית (לרוב דרגה ראשונה ושנייה, במקרים מסוימים גם שלישית) או אבחנה חדשה של סרטן. הבדיקה מכוסה על ידי קופות החולים וניתנת על ידי אונקולוג או רופא המשפחה עבור אנשים בסיכון גבוה למוטציה, על פי ההתוויות הבאות:[22]
- קרוב משפחה בעל מוטציה ידועה בגן BRCA1 או BRCA2
- אדם שפיתח סרטן שד[23]
- נשים שפיתחו סרטן שחלה
- אדם בעל שני קרובי משפחה בדרגה ראשונה או שנייה שאובחנו עם סרטן שד מתחת לגיל 45
- אדם בעל שלושה קרובי משפחה בדרגה ראשונה או שנייה שאובחנו עם סרטן שד בגיל ממוצע של 50 ומטה
- אדם בעל ארבעה קרובי משפחה שאובחנו בכל גיל
- אדם בעל קרובת משפחה שפיתחה גם סרטן שד וגם סרטן שחלות
- אם אותו אדם או באותו צד במשפחה התפתחו גם סרטן הלבלב וגם סרטן השד או השחלות
- מוצא יהודי אשכנזי.[24]
בדיקת ילדים צעירים נחשבת לא אתית מבחינה רפואית מכיוון שתוצאות הבדיקה לא ישנו את הדרך בה מטפלים בבריאות הילד.[4]: 82–85
הליך הבדיקה
[עריכת קוד מקור | עריכה]קיימות שתי בדיקות שונות.[4]: 51–74 בשתיהן משתמשים בדרך כלל בדגימת דם, אם כי ניתן לבצע גם דגימת רוק. הבדיקה המהירה, הפשוטה והזולה ביותר משתמשת בתוצאות בדיקה חיוביות של קרוב משפחה ובודקת רק את המוטציה הבודדת שידוע שקיימת במשפחה. אם אין לאף קרוב משפחה תוצאות חיוביות של הבדיקה, אז ניתן לבצע בדיקה מלאה הבודקת את כל הרצף של BRCA1 וגם BRCA2. במקרים מסוימים, בגלל אפקט המייסד, ניתן להשתמש באתניות יהודית כדי לצמצם את הבדיקה ולבדוק במהירות את המוטציות השכיחות ביותר שנראו בקרב יהודים אשכנזים.[4]: 51–74
תוצאת הבדיקה
[עריכת קוד מקור | עריכה]תוצאת בדיקה חיובית למוטציה המוכרת כגורמת לסרטן אינה מבטיחה שהאדם יפתח כל סוג של סרטן בהגדרה, אלא רק מוכיחה נטייה גבוהה יותר כפי שמפורט בהשפעות בריאותיות. תוצאת בדיקה שלילית, אם ידוע על מוטציה ספציפית במשפחה, מראה שלאדם אין נטייה לסרטן הקשורה ב-BRCA, אם כי היא לא מבטיחה שהאדם לא יפתח מקרה לא תורשתי של מחלת הסרטן. תוצאת בדיקה שלילית כשלעצמה אינה אומרת שלמטופלת אין נטייה תורשתית לסרטן השד או השחלות משום שלמשפחה עשויה להיות נטייה גנטית אחרת לסרטן.[4] : 89–111
מניעת סרטן
[עריכת קוד מקור | עריכה]קיים מגוון של בדיקות סקר והתערבויות אשר מסייעות בניהול סיכונים לסרטן הקשור ל-BRCA. הבדיקות מותאמות בהתאם לגורמי סיכון אישיים ומשפחתיים.
מטרת בדיקות הסקר היא גילוי מוקדם של הסרטן והן אינן מונעות את התפתחותו, ולכן לעיתים משלבים גם שיטות מניעה בעלות תוצאות משתנות.[4] : 175–207
בדיקות סקר
[עריכת קוד מקור | עריכה]נהוג לנקוט במשטר בדיקות סקר אינטנסיבי עבור נשים בעלות מוטציה מזיקה בגן ה-BRCA, וכמו כן גם לנשים אשר ישנו חשד לקיומו של גנים אלו, כאשר המטרה היא גילוי של סרטן כמה שיותר מוקדם. הטיפולים המומלצים כוללים בדיקות שד תכופות וכמו כן גם בדיקות לגילוי סרטן בשחלות.[4] : 175–207
הדמיות שד לרוב כוללות MRI (דימות תהודה מגנטית) שד אחת לשנה, החל מגילאים 20 עד 30 כתלות בגיל בו קרובי משפחה אובחנו בסרטן שד. ממוגרפיה לרוב מבוצעת רק בגיל מתקדם שכן ישנו חדש כי נשאי מוטציות BRCA נמצאים בסכנה מוגברת לפיתוח סרטן בעקבות נזקי קרינת רנטגן.[25]
ינן גם בדיקות סקר אלטנרטיביות כגון אולטרה סאונד שד, בדיקות CT, סריקות PET, סינטיממוגרפיה, אלסטוגרפיה, תרמוגרפיה, שטיפה דוקטלית, ובדיקות סקר ניסיוניות נוספות אשר חלקן מקוות לזהות סמנים ביולוגיים של סרטן שד (מולקולות אשר מופיעות בדם כאשר מתפתח סרטן שד).[4] : 175–207
בדיקות סקר לסרטן השחלות לרוב כוללות אולטרה סאונד באזור האגן כפעמיים בשנה.[4] : 175–207
כמו כן ניתן לבצע בדיקות אגן קליניות ובדיקות דם במטרה לזהות סמן CA-125, המעיד על סרטן השכלות. לבדיקות דם ישנם מדדי רגישות וסגוליות נמוכים בזיהוי סרטן בשחלות.[4] : 175–207 [26]
בבדיקות סקר לסרטן שד ושחלות, אזורי רקמה שנראים חשודים נחקרים באמצעות הדמיה נוספת, לעיתים באמצעות טכניקות הדמיה שונות ולעיתים בהפרש זמן מהבדיקה הראשונה, ויתרה מזאת לעיתים מבוצעת ביופסיה לאזור החשוד.
טיפול תרופתי
[עריכת קוד מקור | עריכה]גלולות למניעת הריון משויכות להפחתה משמעותית בסיכון לסרטן השחלות אצל נשים עם מוטציות BRCA.[27][28] מחקר משנת 2013 מצא כי שימוש בגלולות מקושר להפחתה יחסית של כ-42% לסרטן השחלות, כאשר התוצאות היו דומות עבור מוטציות BRCA1 ו-BRCA2. מנגד לשימוש בגלולות לא נמצא קשר משמעותי לסרטן שד, אם כי נצפתה עלייה קלה בסכנה לסרטן שד אשר הייתה חסרת משמעות סטטיסטית.[27][28] מחקר משנת 2011 מצא כי שיימוש בגלולות הוביל להפחתה של 43% בסכנה לפיתוח סרטן השחלות בקרב נשים עם מוטציות BRCA, כאשר המידע אודות הסכנה לסרטן שד בקרב נשאיות מוטציות BRCA היה בלתי עקבי.[29]
נמצא כי מאפננים סלקטיביים של קולטני אסטרוגן (SERM), בפרט טמוקסיפן, מפחיתים את הסכנה לסרטן שד בקרב נשים עם מוטציות.[4] 113–142 טיפולים אלו אפקטיביים כטיפול מניעתי ראשוני (מניעת המקרה הראשון של סרטן שד) בנשים בעלות מוטציות בגן BRCA2, אך לא עבור מוטציות BRCA1, וכטיפול מניעתי שניוני (מניעת סרטן שד שני אצמעי) הן עבור מוטציות BRCA1 והן עבור BRCA2. נצפה כי נטילת טמוקסיפן במשך חמש שנים מפחית במחצית את הסכנה לסרטן שד בקרב נשים בעלות סכנה מוגברת לפיתוח סרטן שד מכל סיבה שהיא, אך עם זאת קיימות סכנות לתופעות לוואי משמעותיות כגון קטרקט, קרישי דם וסרטן רירית הרחם, יחד עם השפעות על איכות החיים כגון גלי חום. עקב זאת חלק מהנשים אשר מתחילות טיפול בטמוקסיפן מפסיקות להשתמש בתרופה, ורופאים לעיתים מגבילים את השימוש לנשים עם גידולים לא טיפוסיים בשדיים.
השימוש ב טמוקסיפן אסור לנשים אשר בסבירות גבוהה ייפגעו מהסיבוכים הנפוצים של התרופה. רלוקסיפן (אוויסטה), תרופה בעלת סכנה מופחתת לתופעות לוואי, מהווה אלטרנטיבה לטמוקסיפן אך התרופה טרם נחקרה בהקשר ספציפי למוטציות BRCA. ניתן לשלב נטילת טמוקסיפן עם כריתת שחלות על מנת להפחית אף יותר את הסכנה לסרטן שד, במיוחד בקרב נשים עם מוטציות בגן BRCA2.[4] עמ-113–142
מעכבי ארומטאז הם תרופות המונעות ייצור אסטרוגן בבלוטת יותרת הכליה וברקמת השומן. יש להם פחות תופעות לוואי ממאפננים סלקטיביים של קולטני אסטרוגן כמו טמוקסיפן, אך אינם פועלים בנשים לפני גיל המעבר, מכיוון שהם אינם מונעים מהשחלות לייצר אסטרוגן.[4] : 113–142
ניתוחים
[עריכת קוד מקור | עריכה]ידוע כי מספר סוגים של ניתוחים מונעים מפחיתים באופן משמעותי את הסיכון לסרטן עבור נשים עם מוטציות BRCA מזיקות במיוחד.[30] ניתן לבצע את הניתוחים בנפרד או בשילוב זה עם זה, וכמו כן גם בשילוב עם התערבויות לא כירורגיות להפחתת הסיכון לסרטן השד והשחלות. ניתוחים כמו כריתת שד וכריתת שחלות אינם מבטלים לחלוטין את הסיכוי לסרטן השד; נצפו מקרים של סרטן שד למרות נקיטה באמצעים אלו.[31]
- קשירת חצוצרות היא האפשרות הפחות פולשנית מבין הניתוחים הללו ונראה כי היא מפחיתה את הסיכון לסרטן השחלות עבור נשאי מוטציות BRCA1 ביותר מ-60%. כריתת חצוצרות היא אפשרות נוספת שהיא פולשנית יותר מקשירת חצוצרות ועלולה לגרום להפחתת סיכון נוספת. שתי האפשרויות ניתנות לביצוע בכל עת לאחר לידת ילדים.[30] בניגוד לניתוחים מניעתיים אחרים, שני ניתוחים אלו אינם מפחיתים את הסיכון לסרטן השד.[32]
- כריתת שד מניעתית היא אפשרות בעלת סיכון נמוך המקושרת לירידה משמעותית בסיכון לסרטן השד.
- כריתה מניעתית של השחלות והחצוצרות מביאה להפחתה גדולה מאוד בסיכון לסרטן השחלות, ולהפחתה גדולה בסיכון לסרטן השד אם מבוצעת לפני גיל המעבר הטבעי. עם זאת, לניתוח זה ישנו גם הסיכון לתופעות לוואי משמעותיות אם מבוצע בגיל צעיר.
- כריתת רחם אמנם לא משפיעה באופן ישיר על סוגי סרטן הקשורים ל-BRCA, אך היא מאפשרת לנשים להשתמש בכמה תרופות המפחיתות את הסיכון לסרטן השד (כגון טמוקסיפן) אשר מהוות בעצמן סיכון לסרטן הרחם. בנוסף על כך כריתת רחם מאפשרת להשתמש בפחות הורמונים כדי לנהל את ההשפעות השליליות של כריתת שחלות מניעתית.
ההחלטה אם ואילו ומבין ניתוחים מניעתיים אלו, בנוסף לתזמון הביצוע שלהם, היא החלטה אישית מורכבת. הידע הרפואי נכון להיום מציע הכוונה לגבי הסיכונים והיתרונות. אפילו לנשאים של אותה מוטציה או לנשאים מאותה המשפחה עשויים להיות הבדלים מהותיים במידת הסכנה שלהם לחלות בסוג הסרטן שהם צפויים לחלות בו ובחומרתו, כמו גם לגיל שבו הם עלולים לחלות. יתרה מזאת, לאנשים שונים יש גם ערכים שונים אשר משפיעים גם הם על החלטותיהם בנוגע לניתוחים מניעתיים. הם עשויים לבחור להתמקד במניעת סרטן מוחלטת, יתרונות פסיכולוגיים, איכות החיים הנוכחית או הישרדות כללית. ההשפעה האפשרית של התפתחויות רפואיות עתידיות בטיפול או בפרוגנוזה עשויה להיות בעלת חשיבות מסוימת גם עבור נשים צעירות מאוד ובהקשר תכנון משפחה. ההחלטה היא אינדיבידואלית ובדרך כלל מבוססת על גורמים רבים, כגון ההתרחשות המוקדמת ביותר של סרטן הקשור ל-BRCA בקרב קרובי משפחה.
היעילות של ניתוחים מניעתיים גדלה כאשר הם מבוצעים בגיל צעיר יותר, אך עם זאת בכריתת שחלות ההשפעות השליליות משמעותיות ביותר בקרב נשים לפני גיל המעבר הטבעי. מסיבה זו, כריתת שחלות מומלצת בעיקר לאחר גיל 35 או 40, בהנחה שהלידה הושלמה. הסיכון לסרטן השחלות נמוך לפני גיל זה, וההשפעות השליליות של כריתת שחלות פחות חמורות ככל שהאישה מתקרבת לגיל המעבר הטבעי.[9][33]
- עבור נשאיות של מוטציות BRCA1 בסיכון גבוה, כריתת שחלות מניעתית בסביבות גיל 40 מפחיתה את הסיכון לסרטן השחלות והשד ומספקת יתרון הישרדות משמעותי לטווח ארוך. ביצוע ניתוח זה בגיל צעיר מאוד מספק יתרון הישרדותי מועט אם בכלל, אך הוא מגביר את ההשפעות השליליות של הניתוח. בהשוואה לחוסר התערבות, ניתוח זה בסביבות גיל 40 מגדיל את הסיכוי של האישה להגיע לגיל 70 ב-15%, מ-59% ל-74%. הוספת כריתת שד מניעתית מעלה את ההישרדות הצפויה בעוד כמה אחוזים.
- עבור נשאיות של מוטציות BRCA2 בסיכון גבוה, לכריתת שחלות בסביבות גיל 40 יש השפעה קטנה יותר. הניתוח מגדיל את הסיכוי של האישה להגיע לגיל 70 בחמישה אחוזים בלבד, מ-75% ל-80%. כאשר רק כריתת שד מונעת נעשית בגיל 40 במקום, השיפור דומה, כאשר הסיכוי הצפוי עולה מ-75% ל-79%. ביצוע שני הניתוחים יחד בסביבות גיל 40 צפוי לשפר את הסיכוי של האישה להגיע לגיל 70 מ-75% ל-82%
לשם השוואה, לנשים באוכלוסייה הכללית יש סיכוי של 84% לחיות עד גיל 70.
מחקר בחן את ההשפעות הפסיכולוגיות והחברתיות של ניתוחים להפחתת סיכון בקרב נשים עם מוטציית BRCA.[34] בשל עדויות מוגבלות, מטא-אנליזה משנת 2019 לא הצליחה להסיק מסקנות האם התערבויות יכולות לעזור עם ההשפעות הפסיכולוגיות של ניתוח בנשאיות BRCA. יש צורך במחקר נוסף כדי להסיק כיצד לתמוך בצורה הטובה ביותר בנשים שבוחרות בניתוח.[34]
כריתת שד
[עריכת קוד מקור | עריכה]אצל אישה שלא פיתחה סרטן שד, הסרת השדיים עשויה להפחית את הסיכון שלה לסרטן שד ב-90%, לרמה שהיא כמחצית מהסיכון של אישה ממוצעת.[4] : 209–244
כריתת שד דו-צדדית היא הסרה של שני השדיים על ידי.[4] : 209–244 כריתת שד רדיקלית מעודכנת משמשת רק בנשים שאובחנו עם סרטן שד פולשני. טכניקות לכריתת שד מניעתית כוללות:[4] : 209–244
- כריתת שד פשוטה, המומלצת לנשים שאינן עוברות שחזור שד, משאירה את הכמות הנמוכה ביותר של רקמת שד בגוף ולכן משיגה את הפחתת הסיכון הגדולה ביותר. בנוסף לשימוש מניעתי, גם נשים שאובחנו עם שלבים מוקדמים יותר של סרטן מבצעות את הניתוח.
- כריתת שד משמרת עור מסירה את רקמת השד, הפטמה ואת הילת הפטמה, אך משאירה את העור ה"עודף" במקומו לשחזור. יש לו רקמת צלקת פחות גלויה מאשר כריתת שד פשוטה.
- כריתת שד משמרת פטמות מסירה את רקמת השד, אך משאירה את הפטמה ואת הילת הפטמה ללא פגע למראה טבעי יותר.
- כריתת שד תת-עורית מסירה את רקמת השד, אך משאירה את הפטמה ואת הילמת הפטמה שלמים. הצלקות מוסתרות בקפל מתחת לשד.
- כריתת שד משמרת אראולה (הילת הפטמה) מסירה את רקמת השד ואת הפטמה, אך לא את הילת הפטמה.
- כריתת שד משמרת עצבים היא מאמץ לשמור על העצבים המספקים תחושה לעור מעל השדיים. לשדיים שעברו כל אחד מהניתוחים הללו יש הרבה פחות תחושת מישוש משדיים טבעיים. טכניקות חוסכות עצבים הן מאמץ לשמור על תחושה מסוימת בשדיים, בהצלחה מוגבלת ולרוב רק חלקית.[4] : 209–244
הבחירה באיזו טכניקה משתמשים נקבעת על סמך קיומו של כל סרטן מסוג כלשהו ובריאותה הכללית של האישה, וכן על פי רצונה, אם בכלל, לניתוח שחזור שד למטרות אסתטיות.[4] : 209–244 נשים שבוחרות במראה חזה שטוח או משתמשות בתותבות חיצוניות בשד בוחרות בדרך כלל כריתת שד פשוטה, עם הפחתה גדולה יותר של הסיכון.[4] : 209–244
שחזור השד נעשה בדרך כלל על ידי מנתח פלסטי, וניתן להתחיל אותו כחלק מניתוח כריתת השד. נעשה שימוש במספר טכניקות לשחזור, עם מיקומים וכמויות שונות של צלקות. טכניקות מסוימות משתמשות ברקמות מחלקים אחרים בגוף, כמו רקמת שומן מהבטן התחתונה או מדי פעם בשרירים מחלקים אחרים בפלג הגוף העליון. טכניקות אחרות משתמשות בשתלי חזה, לעיתים בשילוב עם מרחיבי רקמות, כדי לספק נפח. ישנן טכניקות שחזור הדורשות מספר ניתוחים. לאחר מכן, חלק מן הנשים מוסיפות קעקועים כדי לדמות את הילת הפטמה, או מבצעות עיצוב מחדש של העור ליצירת פטמה[4] : 209–244
כריתת שחלות וחצוצרות
[עריכת קוד מקור | עריכה]כריתת שחלות וחצוצרות (סלפינגו - אופורקטומי) מומלצות במידה רבה לנשים עם מוטציות BRCA.[4] פרוצדורה זו היא השיטה היעילה ביותר למניעת סרטן השחלות והחצוצרות בנשים עם מוטציית BRCA. עם זאת, נותר סיכון קטן לסרטן פריטוניאלי (סקטן הצפק), לפחות בקרב נשים עם מוטציות BRCA1, שכן רירית הצפק עשויה מאותם תאים הנמצאים בחלקים מן השחלה. סיכון זה מוערך לייצר כחמישה מקרים של סרטן הצפק לכל 100 נשים עם מוטציות BRCA1 מזיקות ב-20 השנים שלאחר הניתוח.[4] : 275–302
סרטן שחלות הקשור ל-BRCA2 נוטה להופיע בנשים סביב גיל המעבר או לאחריו, ולכן מומלץ לבצע כריתת שחלות וחצוצרות בין הגילאים 45 ל-50.[4] : 275–302 אם הניתוח נעשה לפני גיל המעבר, הנשים גם נהנות מסיכון מופחת לסרטן השד.[דרוש מקור]
הניתוח נעשה לעיתים קרובות בשילוב עם כריתת רחם ולפעמים גם עם כריתת צוואר הרחם, במיוחד בקרב נשים שרוצות לקחת טמוקסיפן, אשר ידוע כגורם סיכון לסרטן הרחם, או בקרב נשים בעלות רחם שרירני.[4] : 275–302 ישנן מספר אפשרויות שונות לביצוע ניתוח זה, כולל ניתוח לפרוסקופי. מכיוון שלכ-5% מהנשים עם מוטציית BRCA יש סרטן שחלות לא מזוהה בזמן הניתוח המתוכנן, יש להתייחס לניתוח כאילו היה הסרה של סרטן ידוע.[4] : 275–302
כריתת שחלות וחצוצרות גורמת לעקרות. ניתן להשתמש בשירותי פוריות כדי לשמר ביציות, במידת הרצון. עם זאת, מכיוון שהתועלת בניתוח היא הגדולה ביותר בסמוך לגיל המעבר, רוב הנשים דוחות את הניתוח עד לאחר שהן ילדו ילדים.[4] : 275–302
הניתוח גם גורם באופן מלאכותי לגיל המעבר, הגורם לגלי חום, הפרעות שינה, שינויים במצב הרוח, יובש בנרתיק, קשיים מיניים, קושי בזיכרון מילים וסימנים ותסמינים רפואיים אחרים. תופעות הלוואי נעות בין קלות לחמורות; ברובם ניתן לטפל לפחות חלקית. נשים רבות עם BRCA נוטלות טיפול הורמונלי חליפי כדי להפחית את ההשפעות הללו: שילובי אסטרוגן-פרוגסטרון לנשים שיש להן רחם, ואסטרוגן ללא התנגדות לנשים שעברו כריתת רחם. אסטרוגן יכול לגרום לסרטן השד, אך מכיוון שכמות האסטרוגן הנלקחת קטנה מהכמות המיוצרת מהשחלות שהוסרו, הסיכון בדרך כלל נחשב סביר.[4] : 303–317
ישנם מקורות המניחים שכריתת שחלות לפני גיל 50 מכפילה את הסיכון למחלות לב וכלי דם ומגבירה את הסיכון לשברים בירך הנגרמים מאוסטאופורוזיס באוכלוסייה הרלוונטית.[9]
אורח חיים מניעתי
[עריכת קוד מקור | עריכה]אין אורח חיים אשר מספק הגנה מספקת מפני מוטציות BRCA, לאור הסיכונים הגבוהים.[4] : 113–142
ילידת ילד ראשון בגיל צעיר יותר, ילידה של יותר ילדים מהממוצע והנקה במשך יותר משנה מפחיתים את הסיכון לסרטן השד עבור אישה בסיכון ממוצע.[4] : 113–142 מחקרים על השפעה זו בקרב נשאי מוטציית BRCA הניבו תוצאות סותרות, אך באופן כללי ההערכה היא שהבאת ילדים מספקת הגנה מועטה אם בכלל מפני סרטן השד לנשים עם מוטציות BRCA1, ובאופן פרדוקסלי מעלה את הסיכון לסרטן השד עבור נשים עם מוטציות BRCA2.[4][12]
פעילות גופנית ושמירה על משקל גוף תקין מונעת סרטן שד וסוגי סרטן אחרים באוכלוסייה הכללית, וכן מונעת מחלות לב ובעיות רפואיות אחרות. בקרב נשים עם מוטציית BRCA, פעילות גופנית ושימור על משקל גוף תקין כמתבגרת אינם משפיעים על הסכנה מפני סרטן השחלות, ומעכבים אך לא מונעים לחלוטין את סרטן השד לאחר גיל המעבר.[4] : 113–142 [35] בחלק מהמחקרים, רק פעילות גופנית משמעותית ומאומצת הניבה תועלת כלשהי.[4] : 113–142 השמנת יתר ועלייה במשקל כמבוגר מקשורות לאבחנות של סרטן השד.[4] : 113–142
מחקרים על מזונות ספציפיים, דיאטות או תוספי תזונה הניבו לרוב מידע סותר, או במקרה של שומן תזונתי, צריכת סויה ושתיית תה ירוק, נערכו רק בנשים בסיכון ממוצע.[4] : 113–142 ההתערבות התזונתית היחידה המקובלת בדרך כלל כמונעת סרטן שד אצל נשאי מוטציות BRCA היא צמצום הצריכה של משקאות אלכוהוליים. צריכה של יותר ממשקה אלכוהולי אחד ביום קשורה במידה רבה לסיכון גבוה יותר לפתח סרטן שד, ולרוב נשאי מוטציות BRCA מעודדים לצרוך לא יותר ממשקה אלכוהולי אחד ביום, ולא יותר מארבעה בסך הכל בשבוע.[4] : 113–142
במחקר שנערך בקרב נשים יהודיות אשכנזיות, נצפה כי לנשאיות מוטציות BRCA שנולדו לפני 1940 יש סיכון נמוך בהרבה לאובחן עם סרטן השד עד גיל 50 מאשר לאלו שנולדו לאחר 1940; תצפיות אלו נראו גם בקרב האוכלוסייה נטולת המוטציות.[35] הסיבות להבדל אינן ידועות. בניגוד לאוכלוסייה הכללית, לגיל תחילת גיל המעבר אין השפעה על הסיכון לסרטן השד לנשאי מוטציות BRCA.[4]
ראו גם
[עריכת קוד מקור | עריכה]לקריאה נוספת
[עריכת קוד מקור | עריכה]- Association of BRCA Mutation Types, Imaging Features, and Pathologic Findings in Patients With Breast Cancer With BRCA1 and BRCA2 Mutations.
קישורים חיצוניים
[עריכת קוד מקור | עריכה]- BOADICEA, כלי לאומד סיכונים לסרטן שד ושחלות משפחתי
- BRCA1 ו-BRCA2 בבדיקות מעבדה מקוונות
- BRCA Exchange, מסד נתונים גדול של גרסאות BRCA1 ו-BRCA2 עם סיווגי פתוגניות
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ Holly Yan (2013-05-14). "What's the gene that led to Angelina Jolie's double mastectomy?". Health. CNN.
- ^ "BRCA1 and BRCA2: Cancer Risk and Genetic Testing". National Cancer Institute. 29 במאי 2009.
{{cite web}}: (עזרה) - ^ 1 2 3 "Limited Family Structure and BRCA Gene Mutation Status in Single Cases of Breast Cancer". Journal of the American Medical Association. 297 (23): 2587–2595. 2007. doi:10.1001/jama.297.23.2587. PMID 17579227free
{{cite journal}}: תחזוקה - ציטוט: postscript (link) - ^ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 42 43 44 45 46 47 48 49 50 51 52 53 54 55 56 57 58 59 60 61 62 63 64 Morris, Joi L.; Gordon, Ora K. (2010). Positive Results: Making the Best Decisions When You're at High Risk for Breast or Ovarian Cancer. Amherst, N.Y.: Prometheus Books. ISBN 978-1-59102-776-8.
- ^ Chen, S.; Parmigiani, G. (אפר' 2007). "Meta-analysis of BRCA1 and BRCA2 penetrance". J Clin Oncol. 25 (11): 1329–33. doi:10.1200/JCO.2006.09.1066. PMC 2267287. PMID 17416853.
{{cite journal}}: (עזרה) - ^ Veronesi, A.; De Giacomi, C. D.; Magri, M. D.; Lombardi, D.; Zanetti, M.; Scuderi, C.; Dolcetti, R.; Viel, A.; Crivellari, D. (2005). "Familial breast cancer: Characteristics and outcome of BRCA 1–2 positive and negative cases". BMC Cancer. 5: 70. doi:10.1186/1471-2407-5-70. PMC 1184063. PMID 15996267.
- ^ Budroni, M.; Cesaraccio, R.; Coviello, V.; Sechi, O.; Pirino, D.; Cossu, A.; Tanda, F.; Pisano, M.; Palomba, G. (2009). "Role of BRCA2 mutation status on overall survival among breast cancer patients from Sardinia". BMC Cancer. 9: 62. doi:10.1186/1471-2407-9-62. PMC 2653541. PMID 19232099.
- ^ Verhoog, L. C.; Brekelmans, C. T.; Seynaeve, C.; Van Den Bosch, L. M.; Dahmen, G.; Van Geel, A. N.; Tilanus-Linthorst, M. M.; Bartels, C. C.; Wagner, A. (1998). "Survival and tumour characteristics of breast-cancer patients with germline mutations of BRCA1". Lancet. 351 (9099): 316–321. doi:10.1016/S0140-6736(97)07065-7. PMID 9652611.
- ^ 1 2 3 4 5 6 Kurian, AW; Sigal, BM; Plevritis, SK (ינו' 2010). "Survival analysis of cancer risk reduction strategies for BRCA1/2 mutation carriers". J Clin Oncol. 28 (2): 222–31. doi:10.1200/JCO.2009.22.7991. PMC 2815712. PMID 19996031.
{{cite journal}}: (עזרה) - ^ 1 2 3 4 Friedenson B (2005). "BRCA1 and BRCA2 pathways and the risk of cancers other than breast or ovarian". MedGenMed. 7 (2): 60. PMC 1681605. PMID 16369438.
- ^ 1 2 Friedenson B (2007). "The BRCA1/2 pathway prevents hematologic cancers in addition to breast and ovarian cancers". BMC Cancer. 7: 15. doi:10.1186/1471-2407-7-152. PMC 1959234. PMID 17683622.
- ^ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 Fishman A (באוקטובר 2010). "The effects of parity, breastfeeding, and infertility treatment on the risk of hereditary breast and ovarian cancer: a review". Int. J. Gynecol. Cancer. 20 (11 Suppl 2): S31–3. doi:10.1111/IGC.0b013e3181f60d4d. PMID 20975359.
{{cite journal}}: (עזרה) - ^ "Fertility in women with BRCA mutations: a case-control study". Fertil. Steril. 93 (6): 1805–8. באפריל 2010. doi:10.1016/j.fertnstert.2008.12.052. PMID 19200971.
{{cite journal}}: (עזרה) - ^ Broer, S. L.; Broekmans, F. J. M.; Laven, J. S. E.; Fauser, B. C. J. M. (2014). "Anti-Mullerian hormone: ovarian reserve testing and its potential clinical implications". Human Reproduction Update. 20 (5): 688–701. doi:10.1093/humupd/dmu020. ISSN 1355-4786. PMID 24821925free
{{cite journal}}: תחזוקה - ציטוט: postscript (link) - ^ Oktay, K; Kim, JY; Barad, D; Babayev, SN (ינו' 2010). "Association of BRCA1 mutations with occult primary ovarian insufficiency: a possible explanation for the link between infertility and breast/ovarian cancer risks". J Clin Oncol. 28 (2): 240–4. doi:10.1200/JCO.2009.24.2057. PMC 3040011. PMID 19996028.
{{cite journal}}: (עזרה) - ^ Moslehi, R; Singh, R; Lessner, L; Friedman, JM (במרץ–באפריל 2010). "Impact of BRCA mutations on female fertility and offspring sex ratio". Am J Hum Biol. 22 (2): 201–5. doi:10.1002/ajhb.20978. PMC 3739697. PMID 19642207.
{{cite journal}}: (עזרה) - ^ Balmaña, Judith; Díez, Orland; Campos, Berta; Majewski, Magdalena; Sanz, Judit; Alonso, Carmen; Baiget, Montserrat; Garber, Judy E. (באוגוסט 2005). "Sex ratio distortion in offspring of families with BRCA1 or BRCA2 mutant alleles: an ascertainment bias phenomenon?". Breast Cancer Research and Treatment. 92 (3): 273–277. doi:10.1007/s10549-005-3377-x. ISSN 0167-6806. PMID 16155798.
{{cite journal}}: (עזרה) - ^ Agnese, D M (במרץ 2006). "Battle of the BRCA1/BRCA2 (offspring) sex ratios: truth or consequences". Journal of Medical Genetics. 43 (3): 201–202. doi:10.1136/jmg.2004.028977. ISSN 0022-2593. PMC 2563236. PMID 16033919.
{{cite journal}}: (עזרה) - ^ "Breastfeeding and the Risk of Breast Cancer in BRCA1 and BRCA2 Mutation Carriers". Breast Cancer Res. 14 (2): R42. במרץ 2012. doi:10.1186/bcr3138. PMC 3446376. PMID 22405187.
{{cite journal}}: (עזרה) - ^ Greenberg RA (בספטמבר 2006). "BRCA mutations and childhood cancer". Cancer Biol. Ther. 5 (9): 1103–4. doi:10.4161/cbt.5.9.3370. PMC 2703724. PMID 17012842.
{{cite journal}}: (עזרה) - ^ US Preventive Services Task, Force.; Owens, DK; Davidson, KW; Krist, AH; Barry, MJ; Cabana, M; Caughey, AB; Doubeni, CA; Epling JW, Jr (20 באוגוסט 2019). "Risk Assessment, Genetic Counseling, and Genetic Testing for BRCA-Related Cancer: US Preventive Services Task Force Recommendation Statement". JAMA. 322 (7): 652–665. doi:10.1001/jama.2019.10987. PMID 31429903free
{{cite journal}}: (עזרה)תחזוקה - ציטוט: postscript (link) - ^ Pagon, RA.; Adam, MP.; Ardinger, HH.; Bird, TD.; Dolan, CR.; Fong, CT.; Smith, RJH.; Stephens, K.; Petrucelli, N. (1993). BRCA1 and BRCA2 Hereditary Breast and Ovarian Cancer. Encyclopedia of Cancer. pp. 381–385. doi:10.1016/b0-12-227555-1/00090-3. ISBN 9780122275555. PMID 20301425.
- ^ Rosenberg, Shoshana M.; Ruddy, Kathryn J.; Tamimi, Rulla M.; Gelber, Shari; Schapira, Lidia; Come, Steven; Borges, Virginia F.; Larsen, Bryce; Garber, Judy E. (2016-02-11). "BRCA1 and BRCA2 Mutation Testing in Young Women With Breast Cancer". JAMA Oncology. 2 (6): 730–6. doi:10.1001/jamaoncol.2015.5941. ISSN 2374-2445. PMC 5002892. PMID 26867710.
- ^ "Referral guidelines - cancer genetics". www.gosh.nhs.uk. נבדק ב-2016-02-21.
- ^ Pijpe, A.; Andrieu, N.; Easton, D. F.; Kesminiene, A.; Cardis, E.; Noguès, C.; Gauthier-Villars, M.; Lasset, C.; Fricker, J. - P. (2012). "Exposure to diagnostic radiation and risk of breast cancer among carriers of BRCA1/2 mutations: Retrospective cohort study (GENE-RAD-RISK)". BMJ. 345: e5660. doi:10.1136/bmj.e5660. PMC 3435441. PMID 22956590.
- ^ Lynch, H. T.; Casey, M. J.; Snyder, C. L.; Bewtra, C.; Lynch, J. F.; Butts, M.; Godwin, A. K. (2009). "Hereditary ovarian carcinoma: Heterogeneity, molecular genetics, pathology, and management". Molecular Oncology. 3 (2): 97–137. doi:10.1016/j.molonc.2009.02.004. PMC 2778287. PMID 19383374.
- ^ 1 2 Moorman, P. G.; Havrilesky, L. J.; Gierisch, J. M.; Coeytaux, R. R.; Lowery, W. J.; Peragallo Urrutia, R.; Dinan, M.; McBroom, A. J.; Hasselblad, V. (2013). "Oral Contraceptives and Risk of Ovarian Cancer and Breast Cancer Among High-Risk Women: A Systematic Review and Meta-Analysis". Journal of Clinical Oncology. 31 (33): 4188–98. doi:10.1200/JCO.2013.48.9021. PMID 24145348.
- ^ 1 2 Iodice, Simona; Barile, Monica; Rotmensz, Nicole; Feroce, Irene; Bonanni, Bernardo; Radice, Paolo; Bernard, Loris; Maisonneuve, Patrick; Gandini, Sara (באוגוסט 2010). "Oral contraceptive use and breast or ovarian cancer risk in BRCA1/2 carriers: a meta-analysis". European Journal of Cancer. 46 (12): 2275–2284. doi:10.1016/j.ejca.2010.04.018. PMID 20537530.
{{cite journal}}: (עזרה) - ^ Cibula, David; Zikan, Michal; Dusek, Ladislav; Majek, Ondrej (באוגוסט 2011). "Oral contraceptives and risk of ovarian and breast cancers in BRCA mutation carriers: a meta-analysis". Expert Review of Anticancer Therapy. 11 (8): 1197–1207. doi:10.1586/era.11.38. PMID 21916573.
{{cite journal}}: (עזרה) - ^ 1 2 Pruthi, S.; Gostout, B. S.; Lindor, N. M. (2010). "Identification and Management of Women with BRCA Mutations or Hereditary Predisposition for Breast and Ovarian Cancer". Mayo Clinic Proceedings. 85 (12): 1111–1120. doi:10.4065/mcp.2010.0414. PMC 2996153. PMID 21123638.
- ^ Burke, Wylie (1997-03-26). "Recommendations for follow-up care of individuals with an inherited predisposition to cancer: Ii. brca1 and brca2". JAMA. 277 (12): 997–1003. doi:10.1001/jama.1997.03540360065034. ISSN 0098-7484. PMID 9091675.
- ^ Kwon, J. S.; Tinker, A.; Pansegrau, G.; McAlpine, J.; Housty, M.; McCullum, M.; Gilks, C. B. (2013). "Prophylactic Salpingectomy and Delayed Oophorectomy as an Alternative for BRCA Mutation Carriers". Obstetrics and Gynecology. 121 (1): 14–24. doi:10.1097/AOG.0b013e3182783c2f. PMID 23232752.
- ^ Stadler, ZK.; Kauff, ND. (ינו' 2010). "Weighing options for cancer risk reduction in carriers of BRCA1 and BRCA2 mutations". J Clin Oncol. 28 (2): 189–91. doi:10.1200/JCO.2009.25.6875. PMID 19996025.
{{cite journal}}: (עזרה) - ^ 1 2 Jeffers, Lisa; Reid, Joanne; Fitzsimons, Donna; Morrison, Patrick J; Dempster, Martin (2019-10-09). "Interventions to improve psychosocial well-being in female BRCA-mutation carriers following risk-reducing surgery". Cochrane Database of Systematic Reviews. 10: CD012894. doi:10.1002/14651858.cd012894.pub2. ISSN 1465-1858. PMC 6784162. PMID 31595976.
- ^ 1 2 King, MC; Marks, JH; Mandell, JB (אוק' 2003). "Breast and ovarian cancer risks due to inherited mutations in BRCA1 and BRCA2". Science. 302 (5645): 643–6. Bibcode:2003Sci...302..643K. doi:10.1126/science.1088759. PMID 14576434.
{{cite journal}}: (עזרה)
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.
