שליה נעוצה
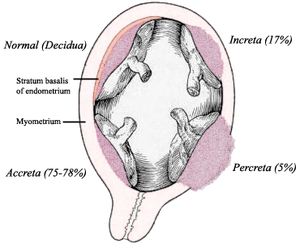 | |
| שלוש דרגות החיבור של שליה נעוצה - Accreta, Increta & Percreta | |
| תחום |
מיילדות |
|---|---|
| קישורים ומאגרי מידע | |
| DiseasesDB | 10091 |
| MeSH | D010921 |
| סיווגים | |
| ICD-10 | O43.2 |
שליה נעוצה (בלועזית: פְּלָצֶנְטָה אָקְרֶטָה, Placenta Accreta) היא תופעה מיילדותית מסוכנת שבה השליה משתרשת באופן לא תקין אל דופן הרחם, ובאופן ספציפי, אל שכבת המיומטריום, שכבת האמצע השרירית של דופן הרחם. השליה עשויה להינעץ במיומטריום במלואה או בחלקה, מבלי שתהיה חציצה בין השניים על ידי הדצידואה, שהיא שכבה דקה של רירית רחם הריונית (חציצה זו מתקיימת בהשרשה תקינה של השליה).
תופעת השליה הנעוצה מתבטאת בקושי בהינתקות השליה מן הרחם לאחר הלידה, אשר מצריך הפרדה ידנית של השליה, ולעיתים אף ניתוח לכריתת רחם (תלוי בחומרת ההשרשה אל המיומטריום). הסכנה המרכזית בהתפתחות שליה נעוצה היא דמם שלאחר לידה, אשר עלול להיות מסיבי ואף מסכן חיים עבור האם[1].
סיווג
[עריכת קוד מקור | עריכה]המונח הלועזי "Placenta Accreta" (שליה נעוצה) הוא המונח המקובל לתיאור תופעת הינעצות השליה בדופן הרחם באופן כללי, אם כי באופן מילולי, "Placenta Accreta" היא ההגדרה לדרגה אחת מתוך שלוש דרגות חומרת החיבור של השליה[2], אשר מדורגות לפי עומק החדירה אל המיומטריום, מהקלה והשכיחה ביותר עד החמורה והנדירה ביותר:
| דרגה | שכיחות | תיאור |
|---|---|---|
| Placenta Accreta | 75-78% | סיסי השליה מתחברים בחוזקה לשטח הפנים של שכבת המיומטריום; דרגה זו נקראת גם "Placenta Accreta Vera"[3] |
| Placenta Increta | 17% | סיסי השליה חודרים לעומק שכבת המיומטריום |
| Placenta Percreta | 5-7% | דרגת החומרה הקשה ביותר: סיסי השליה חודרים את כל עוביה של שכבת המיומטריום ומגיעים עד לשכבת הפרימטריום, השכבה החיצונית של דופן הרחם. השליה עלולה להינעץ באיברים חוץ-רחמיים סמוכים, כגון: שלפוחית השתן והרקטום |
אפידמיולוגיה
[עריכת קוד מקור | עריכה]דיווחים משנות ה-80 של המאה ה-20 העלו כי ישנן כ-0.8 לידות הכוללות שליה נעוצה מתוך אלף לידות. בעשור האחרון שיעור הלידות הכוללות שליה נעוצה עלה לכ-3 לידות כאלה מתוך אלף לידות.
שיעור ההריונות שבהם יש שליה נעוצה עלה במקביל לעליה בביצוע ניתוחים קיסריים. בשנות ה-70 של המאה ה-20 דווח על ביצוע ניתוח קיסרי אחד לכל 4,027 הריונות, ואילו בין השנים 1982–2002, השיעור עלה לניתוח קיסרי אחד לכל 533 הריונות. בשנת 2002, איגוד הגינקולוגים האמריקאי (איגוד ה-ACOG) העריך כי שיעור השליות הנעוצות עלה פי עשרות בחמישים השנים האחרונות. הסבירות להתפתחות שליה נעוצה במהלך הריון שלאחר ביצוע ניתוח קיסרי עומדת על 0.4-0.8%. מטופלות שהייתה להן שליית פתח ועברו ניתוחים קיסריים קודמים הן בעלות סיכון גבוה יותר להתפתחות שליה נעוצה בהריון הבא, אשר עומד על סבירות של 3%, 11%, 40%, 61% ו-67% כעבור הניתוח הקיסרי הראשון, השני, השלישי, הרביעי והחמישי בהתאמה[4]. נוסף על כך, הסבירות להימצאות שליה נעוצה אצל נשים הרות מעל גיל 35 שעברו ניתוח קיסרי בהריון קודם ובעלות שליית פתח בהריון הנוכחי, עומד על 40%[5].
גורמי סיכון
[עריכת קוד מקור | עריכה]הסיכון להתפתחות שליה נעוצה מתגבר כאשר יש ברחם רקמה צלקתית[6], אשר עשויה להיווצר כתוצאה מן הגורמים הבאים:
- ניתוח קיסרי קודם - גורם הסיכון הידוע המשמעותי ביותר להתפתחות שליה נעוצה. השליה עלולה להשתרש באזור בדופן הרחם שבו נמצאת צלקת מן הניתוח. ככל שהאם עוברת ניתוחים קיסריים רבים יותר, כך עולה הסבירות להתפתחות שליה נעוצה בהריון הבא.
- שליית פתח בהריון קודם - גורם סיכון מרכזי להשתרשות שליה נעוצה בהריון הבא, שכן דרך הטיפול השכיחה בתרחישי שליית פתח היא באמצעות ניתוח קיסרי, אשר עשוי להותיר רקמה צלקתית בתוך הרחם.
- שליה נעוצה בהריון קודם
- ניתוחים תוך-רחמיים (כגון: ניתוח להסרת מיומה)
- תסמונת אשרמן
- גרידת רחם
גורמי סיכון נוספים להתפתחות שליה נעוצה:
- הקרנה של הרחם
- אבלציה (כריתה) של רירית הרחם
- פגמים ומומים רחמיים
- הריון חוץ-רחמי
- יתר לחץ דם
- עישון
אבחון
[עריכת קוד מקור | עריכה]ניתן לאבחן את השליה הנעוצה טרם הלידה, לרוב ע"פ ממצאי בדיקת אולטרה-סאונד בשליש השני או השלישי להריון. אינדיקציות להתפתחות שליה נעוצה שניתן למצוא בבדיקה כוללות:
- היעדר אזור היפואקואי בצד האחורי של השליה (אזור בגוף בעל צפיפות נמוכה, אשר מחזיר באופן חלש את גלי הקול של סורק האולטרה-סאונד[7])
- ריבוי כלי דם באופן לא סדיר באזור השליה
- כלי דם או רקמת שליה שמתקשרים לשולי הרחם
- חיבור בין שכבת המיומטריום של דופן הרחם לבין שלפוחית השתן
- שכבת מיומטריום בעובי נמוך מ-1 מ"מ באזור ההשרשה של השליה לדופן הרחם
- גילוי ברור של כלי דם בבדיקת אולטרה-סאונד דופלר, גם בסריקה שטחית במהלך בדיקה זו
אף כי דווחו מקרים בהם אובחנה שליה נעוצה כבר בשליש הראשון להריון, יש סבירות גבוהה יותר לאתר את השליה הנעוצה מהשליש השני והלאה. מומלץ לנשים הרות בעלות שליית פתח או שליה ששוכנת באזור בו קיימת צלקת על דופן הרחם, לעבור סריקות מעקב עם חשד להימצאות שליה נעוצה.
אם עולה חשד להימצאות שליה נעוצה, ולא ניתן לאשש זאת סופית בבדיקת האולטרה-סאונד, מומלץ לפנות לבדיקת MRI.
סיבוכים
[עריכת קוד מקור | עריכה]סיבוכים אפשריים בעקבות שליה נעוצה:
- דימום מסיבי וקטלני לאחר הפרדת השליה
- נזק לאיברים סמוכים, כגון: המעיים, שלפוחית השתן והשופכנים, וכן נזק לכלי דם ועצבים מאחורי הצפק ובצדי האגן, עקב הינעצות השליה או עקב הפרדתה
- תסחיף של קריש דם לאחר ניתוח
- תסחיף מי שפיר
- ליקוי בקרישת דם
- תגובות קטלניות של הגוף עקב מתן עירוי דם, אשר נזקק לעיתים קרובות בתרחישי שליה נעוצה בעקבות אובדן דם
- זיהום
- כשל רב-מערכתי
טיפול
[עריכת קוד מקור | עריכה]הטיפול בשליה נעוצה תלוי בחומרה ובעומק של הינעצות השליה, ביציבות ההמודינמית של המטופלת ובתכנון הפוריות שלה בעתיד.
הדרך הבטוחה ביותר לטיפול בשליה נעוצה היא ביצוע ניתוח קיסרי וניתוח לכריתת רחם מתוכננים מראש[8][9]. אם השליה הנעוצה אובחנה מראש, משמע טרם הלידה, נהוג להשתמש בפיטוצין ובתרופות אנטיביוטיות לשם טיפול ושמירה על מצבה היציב של המטופלת לאחר הניתוח הקיסרי, וכן להכין מראש פקטורי קרישה ומנות דם למתן עירוי. בנוסף, יש להיערך לחסימת כלי דם ולנחיצות בביצוע כריתת רחם וכריתה של איברים סמוכים, במידת הצורך. במהלך הניתוח הקיסרי, מתבצעת הערכה של חדירות השליה הנעוצה והקשר שלה לאיברים סמוכים. לאחר הוצאת היילוד, ניתן לבצע כריתת רחם מיידית ללא הפרדת שליה, אם אין אפשרות לשימור פוריותה של המטופלת בעתיד.
כאשר נראה שניתן להימנע מכריתת רחם (לדוגמה, כאשר השליה נעוצה בדופן הרחם באופן חלקי וממוקד), דרך הטיפול העדיפה היא הוצאת השליה ותפירת האזור הפגוע בתוך הרחם. לעיתים מבצעים ניתוח להסרה חלקית של הרחם, באזור שבו מושרשת השליה הנעוצה, במיוחד כאשר יש חשיבות גבוהה לשמירה על הרחם להריונות נוספים בעתיד. טיפול שמרני נוסף במקרה של שליה נעוצה הוא ניתוח שאינו מערב את הרחם, אך הוא אינו תמיד מוצלח והוא בעל סבירות גבוהה יותר לסיבוכים. הטכניקה של טיפול זה כוללת:
- השארת השליה בתוך הרחם וגרידתו. לשם כך משתמשים במתוטרקסט, אך אין בטחה שטיפול מסוג זה הוא יעיל דיו[10].
- צנתור כלי דם תוך-רחמיים
- אמבוליזציה (תסחוף) של כלי דם באזור האגן
- קשירת עורק הכסל הפנימי
- קשירת העורק הרחמי הדו-צדדי (בי-לטרלי)
במקרים שבהם השליה ננעצת גם בשלפוחית השתן, רצוי להימנע מהפרדה ידנית של השליה, שכן מדובר בדרגה החמורה והמסוכנת ביותר של הינעצות השליה. בתרחישים מסוג זה יש לבצע לעיתים כריתת רחם, ואף כריתה של שלפוחית השתן[11].
אם המטופלת מחליטה לבצע לידה וגינאלית סטנדרטית במקום ניתוח קיסרי, יש להכין מראש מנות דם למתן עירוי בעת הצורך, ולדאוג לזמינות של רופא מרדים במהלך הלידה[12].
ראו גם
[עריכת קוד מקור | עריכה]קישורים חיצוניים
[עריכת קוד מקור | עריכה]- מאמר בנושא שליה נעוצה במרכז המידע "שלומות" לבריאות המשפחה.
- עשר עובדות על שליה נעוצה, באתר "קיסר נולד" ליולדות בניתוח קיסרי.
- המאמר "שליה נעוצה - קטסטרופה מיילדותית מאיימת" מאת ד"ר אפרת אש ברודר ופרופ' דרורית הוכנר-צלניקר, באתר The Medical, תאריך פרסום: 15 במרץ 2010.
- "שליה נעוצה", במגזין "בריאות האישה"
- שליה נעוצה, באתר אנציקלופדיה בריטניקה (באנגלית)
הערות שוליים
[עריכת קוד מקור | עריכה]- ^ מאמר בנושא שליה נעוצה באתר The Medical, מאת ד"ר אפרת אש ברודר ופרופ' דרורית הוכנר-צלניקר, 15.3.2010
- ^ Committee on Obstetric Practice, Placenta Accreta, American College of Obstetricians and Gynecologists.
- ^ 14th World Congress in Fetal Medicine, LE SL, Tan LK, Tan HK, Placenta Accreta Vera: A Challenge in Maternal Fetal Medicine.
- ^ Silver, R.M.; Landon, M.B.; Rouse, D.J.; Leveno, K.J.; Spong, C.Y.; Thom, E.A.; Moawad, A.H.; Caritis, S. N.; Harper, M; Wapner, R. J.; Sorokin, Y; Miodovnik, M; Carpenter, M; Peaceman, A. M.; O'Sullivan, M. J.; Sibai, B; Langer, O; Thorp, J. M.; Ramin, S. M.; Mercer, B. M.; National Institute of Child Health Human Development Maternal-Fetal Medicine Units Network; et al. (2006). "Maternal morbidity associated with multiple repeat cesarean deliveries". Obstet Gynecol. 107 (6): 1226–32. doi:10.1097/01.AOG.0000219750.79480.84. PMID 16738145.
- ^ Hobbins, John C. (2007). Obstetric ultrasound : artistry in practice. Oxford: Blackwell. p. 10. ISBN 978-1-4051-5815-2.
- ^ Capella-Allouc, S.; Morsad, F; Rongières-Bertrand, C; Taylor, S; Fernandez, H (1999). "Hysteroscopic treatment of severe Asherman's syndrome and subsequent fertility". Human Reproduction. 14 (5): 1230–3. doi:10.1093/humrep/14.5.1230. PMID 10325268.
- ^ Infomed, פורטל הרפואה של ישראל, הגדרת המונח "היפוקאוגני (היפואקואי)"
- ^ Johnston, T A; Paterson-Brown, S (January 2011). Placenta Praevia, Placenta Praevia Accreta and Vasa Praevia: Diagnosis and Management. Green-top Guideline No. 27. Royal College of Obstetricians and Gynecologists.
- ^ Oyelese, Yinka; Smulian, John C. (2006). "Placenta Previa, Placenta Accreta, and Vasa Previa". Obstetrics & Gynecology. 107 (4): 927–41. doi:10.1097/01.AOG.0000207559.15715.98. PMID 16582134.
- ^ Steven G. Gabbe; Jennifer R. Niebyl; Joe Leigh Simpson, eds. (2002). Obstetrics: normal and problem pregnancies (4. ed.). New York, NY [u.a.]: Churchill Livingstone. p. 519. ISBN 9780443065729.
- ^ Turrentine, John E. (2008). Clinical protocols in obstetrics and gynecology (3rd ed.). London: Informa Healthcare. p. 286. ISBN 9780415439961.
- ^ Committee On Obstetric, Practice (2002). "Placenta accreta Number 266, January 2002 Committee on Obstetric Practice". International Journal of Gynecology & Obstetrics. 77 (1): 77–8. doi:10.1016/S0020-7292(02)80003-0. PMID 12053897.
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.

