טיפוס הבטן
 | |
| פריחה ורדרדה על חזה של חולה בטיפואיד | |
| שמות נוספים | טיפוס הבטן |
|---|---|
| תחום | מחלות זיהומיות |
| סיבות | החיידק Salmonella typhi |
| גורם |
Salmonella enterica |
| גורמי סיכון | נסיעה לאזור אנדמי, צריכת מי שתייה לא נקיים ומזון נא |
| תסמינים |
חום ממושך תסמינים כלליים כגון כאב ראש וצמרמורת כאב בטן ושינויים בתדירות היציאה. |
| אבחון |
אבחנה קלינית בשילוב גורמי הסיכון לטובת טיפול אמפירי ביסוס אבחנה בתרבית או סרולוגיה |
| טיפול |
אנטיביוטיקה: כלורמפניקול טרימתופרים/סולפמתוקסזול אמוקסיצילין פלואורוקווינולונים אזיתרומיצין צפלוספורין מדור שלישי |
| מניעה |
תברואה והיגיינה חיסון |
| סיבוכים |
דימום מדרכי העיכול התנקבות מעי אנצפלופתיה |
| פרוגנוזה | תמותה של 10% ללא טיפול אנטיביוטי, יורדת ל-1% עם טיפול |
| קישורים ומאגרי מידע | |
| eMedicine | article/231135 |
| MeSH | D014435 |
| סיווגים | |
| ICD-10 | A01.0 |
| ICD-11 |
1A07 |
טיפוס הבטן (באנגלית: Typhoid fever, ידועה גם כ"קדחת הטיפואיד") היא מחלה זיהומית קשה של מערכת העיכול הנגרמת על ידי החיידק Salmonella typhi.
יש להבחין בין טיפוס הבטן (באנגלית טיפואיד), הנגרם על ידי מין זה, לבין זיהום רגיל של דרכי העיכול, העלול להיגרם על ידיו או על ידי מינים אחרים של סלמונלה (Salmonella), בעיקר Salmonella choleraesuis ו-Salmonella enteriditis. החיידק הגורם לטיפוס הבטן מצוי רק באדם. החיידק עמיד יחסית בפני חום ומסוגל לשרוד במקורות מים; הוא רגיש יחסית לחומציות (עד pH=5), דבר ההופך מנותחי קיבה לקבוצת סיכון ללקות בזיהום. החיידק אינו מייצר רעלנים, אך ביכולתו לעכב את מנגנון ההרג החמצוני של תאי הדם הלבנים ולמנוע מהם לחסלו. תאי הדם הלבנים הופכים למובילים של החיידק ואיתם הוא עובר למערכת הרטיקולואנדותליאלית (טחול, כבד, בלוטות לימפה, מח עצם), שבה מתרבה החיידק.
מעטפת החיידק, שבה משובצים ליפופוליסכרידים, גורמת להפעלת מערכת החיסון, ומונוציטים מופיעים במעי, בבלוטות הלימפה שסביב המעי ובכבד, ולעיתים גם בכיס המרה במח העצם ואף בלב. המונוציטים, המתקשים לחסל את החיידק, מפרישים חומרים מעודדי קרישה ופוגעים בכלי הדם. בהמשך חודר החיידק לכיס המרה הן דרך דרכי המרה והן בפריצה לדם, שם הוא מתרבה ומופרש בצואה לאורך זמן. התרבות החיידק בדופן המעי עלולה לגרום להתנקבותה ואילו פריצות חוזרות למחזור הדם עלולות לגרור זיהום איברים מרוחקים כגון מפרקים, עצמות, כליות, עיניים ואף מערכת העצבים המרכזית. בעת פריצת החיידק לדם עולה חומו של החולה ומחריפה תחושת החולי.
לאחר דגירה של כשבועיים מופיעים חום, שלשול, כאבי בטן וראש, חולשה וכאבי שרירים. הסימנים המאפיינים הם הגדלת טחול, מקבצי פריחה של נגעים עוריים בולטים ודופק שאינו מהיר ביחס למצופה במידת החום המופיעה. בבדיקת דם מופיעה אנמיה וספירת תאי הדם הלבנים נמוכה.
הטיפול לרוב אנטיביוטי (לרוב כלורמפניקול, ואם מדובר על חיידקים עמידים לסוגי אנטיביוטיקה או חשד לנמק תת-עורי נשקל שימוש בתכשירים אחרים). נוכחות של החיידק בגוף מעבר למספר חודשים מרמזת על מצב נשאות בכיס המרה ולעיתים יש צורך בכריתתו. ניכרת עמידות של החיידק כנגד האנטיביוטיקות ששימשו בעבר לשגרת הטיפול כנגדו. קיימת אפשרות חיסון כנגד החיידק היעילה לטווח של כשלוש שנים ומשמשת בעיקר אוכלוסיות מטיילים באזורים נגועים. החיסון הפומי (אוראלי) כנגד החיידק מאושר מגיל שש שנים והחיסון הניתן בזריקה מאושר לשימוש מגיל שנתיים. לעיתים נדירות נדרשת התערבות כירורגית, בעיקר כאשר מתפתחת התנקבות של המעי.
במדינות העולם השלישי, שבהן תחזוקת מקורות המים לקויה, גורמת המחלה למותם של אלפים רבים בכל שנה. שכיחות המחלה השנתית בארצות העולם השלישי מגיעה לעיתים למקרה אחד לכל 100 תושבים, זאת לעומת מקרה אחד לכל חצי מיליון תושבים בעולם המערבי.
המונח טיפואיד נטבע בשנת 1829 על ידי פייר-שארל-אלכסנדר לואי, בשל הדמיון בין מחלה זו למחלת טיפוס הבהרות שיכולה להתבטא גם כן בחום ממושך. החיידק שגורם למחלה התגלה על ידי הרופא הגרמני קרל יוזף אברט בשנת 1880.
אפידמיולוגיה[עריכת קוד מקור | עריכה]

מגפת אתונה, שפרצה במהלך המלחמה הפלופונסית בשנת 430 לפנה"ס, מיוחסת על ידי חלק מהחוקרים לטיפוס הבטן. ממצאי DNA חיידקיים, אשר נמצאו בשרידי גופות באתר קבורה המונית בבית הקברות העתיק של אתונה המתועד לשנים אלו, הודגמו הומולוגיים ב-96% לגנים של החיידק Salmonella typhii כפי שהוא מוכר כיום.[1]
התפרצויות נוספות של טיפוס הבטן מתוארות במאות ה-19 וה-20 בעולם המערבי ביישובים אשר באותה העת לא השתמשו באמצעים לטיהור מים. ב-1898, במהלך מלחמת ארצות הברית-ספרד, אירעה התפרצות רחבת היקף בקרב מתגייסים לצבא ארצות הברית שבה לקו בטיפוס הבטן כ-20,000 חיילים, מתוכם מתו מהמחלה 1,600. מספר התפרצויות גם מיוחסות לנשאים כרוניים של החיידק, הידועה שבהם היא מרי מאלון, אשר עבדה כטבחית בניו יורק והדביקה מעל 50 אנשים בבתים שבהם הועסקה. בישראל בשנת 1970 לקו בטיפוס הבטן כ-50 תלמידים, לאחר שאכלו מזון שהוכן במטבח עירוני סמוך לאתר שטיפת משאיות זבל.[2]
אומדנים בראשית המאה ה-21 לגבי תפוצת המחלה נעים בין 11 ל-21 מיליון מקרים בשנה בכל העולם,[3] עם תמותה של 130–145 אלף אנשים מדי שנה,[4] אולם היקף המחלה האמיתי אינו ידוע לאשורו בשל היעדר מנגנוני מעקב אחר המחלה באזורים רבים בעולם ובשל השונות בהסתמנות המחלה והקושי באבחנתה. הן שיעור ההיארעות והן שיעור התמותה משתנים בין אזורים שונים בעולם: בדרום אסיה ובחלקים מאפריקה שמדרום לסהרה, ההיארעות עשויה להגיע ל-1,000 מקרים ל-100,000 שנות אדם, כשבאזורים אנדמיים ההיארעות גבוהה יותר במקומות עם תנאי תברואה ירודים. בעולם המפותח המחלה מאובחנת לעיתים נדירות עם שיעור של פחות מ-1 ל-100,000 שנות אדם, בעיקר במטיילים השבים מאזורים אנדמיים. מדיניות חיסונים במדינות בדרום-מזרח אסיה ושיפור הגישה למים נקיים הביאו לירידה בהיארעות טיפוס הבטן במדינות אלה החל משנות ה-70 של המאה ה-20.[5]
אטיולוגיה[עריכת קוד מקור | עריכה]
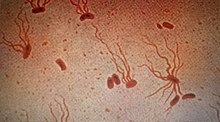
מחולל הטיפואיד הוא החיידק Salmonella typhi, סרוואר אחד מבין הסרווארים השונים בתת-מין Salmonella enterica enterica המשתייך למין Salmonella enterica בסוג Salmonella. החיידק זוהה לראשונה כמחולל של קדחת הטיפואיד בשנת 1880 על ידי קרל יוזף אברט מדגימות פתולוגיות של אנשים שחלו במחלה, וכונה בשם Bacillus typhosus. בשנת 1884 החיידק תורבת לראשונה על ידי גאורג גפקי מדגימת טחול של אדם שחלה בטיפואיד.
מדובר בחיידק מתג גראם-שלילי הנמצא באדם בלבד. החיידק נושא כרומוזום בודד הכולל כ-4,000 גנים, בנוסף לפלזמידים. החיידקים בסרוואר זה הומולוגיים גנטית ברחבי העולם, ומוערך שהזן התפתח ב-50,000 השנים האחרונות, במקביל ליציאת האדם מאפריקה לאסיה. המטען הגנטי של החיידק כולל גם למעלה מ-200 פסאודוגנים, אשר ייתכן שממלאים תפקיד בתפוצת החיידק באדם בלבד. כמו כן, החיידק נושא יותר מ-20 איי פתוגניות, אשר חלקם משותפים גם לסרווארים אחרים בתת-מין.
מבחינה ביוכימית, החיידק אינו מפרק לקטוז, מייצר סולפיד בצורה חלשה, אינו מייצר גז בעת פירוק גלוקוז, ומייצר את האנזים ליזין דה-קרבוקסילאז אך לא את האנזים אורניתין דה-קרבוקסילאז. החיידק משתייך לקבוצה הסרולוגית D, ומבין הדטרמיננות האנטיגניות המשמשות לסיווג סרוטיפי של Salmonella, הוא מציג מקבוצת O את האנטיגן O9 (בעיקר) ו-O12, את האנטיגן d מקבוצת H ואת האנטיגן Vi מקבוצת K.
פתוגנזה[עריכת קוד מקור | עריכה]
זיהום ראשוני[עריכת קוד מקור | עריכה]

רכישת הזיהום ב-Salmonella מתרחשת בעת אכילת מזון או שתיית מים המזוהמים בחיידק. מנת החיידקים הנדרשת לגרום מחלה ב-50% מהאנשים עומדת על חיידקים, אם כי מתוארים מקרי מחלה גם במזרע נמוך יותר. החיידק צולח את הסביבה החומצית של הקיבה, בפרט באנשים שרמת החומציות בקיבה אצלם נמוכה, כגון אנשים לאחר כריתת קיבה או תחת טיפול בתרופות המפחיתות את חומציות הקיבה, ובכלל זה מעכבי משאבות פרוטונים.[6] במעי החיידק עובר דרך שכבת האפיתל אל התת-רירית, בתיווך תאי M, שם הוא עובר פגוציטוזה על ידי מקרופאגים בלוחיות על שם פייר.
החיידק מתרבה במקרופאגים תוך שהוא מתחמק מזיהוי כמחולל מחלה. בניית השוטונים, אשר כוללים אזורים המזוהים על ידי מערכת החיסון כחלבונים של מחוללי מחלה, מדוכאת, והחיידק בונה קופסית שממסכת את הזיהוי של ליפופוליסכרידים ומרכיבים נוספים בקרום התא החיצוני. הגנים האחראים לדיכוי בניית השוטון ולבניית הקופסית מקודדים על האתר viaB שנמצא על אי הפתוגניות SPI7, אשר אינו קיים בזני Salmonella שאינם טיפואידיים. גורם אלימות נוסף של החיידק הוא מערכת PhoP/PhoQ, אשר מזהה אותות בתוך הפגוזום ומפעילה סדרת גנים שמביאים לשינוי מבני ולעמידות לפפטידים אנטימיקרוביאליים.
החיידק מסתובב בזרם הדם בתוך המקרופאגים ומגיע לרקמות רטיקולואנדותליאליות ברקמות החיסוניות של המעי, בטחול, בכבד ובמח העצם, ולכיס המרה. תקופה זו של התרבות והתפשטות משקפת את תקופת הדגירה של הזיהום, אשר נמשכת ככלל שבוע–שבועיים. בתום תקופת הדגירה החיידק עובר את סף הגילוי של מערכת החיסון ומתחילה תגובה דלקתית שמתבטאת בהפרשת ציטוקינים ועליית חום, אך לא בצורה של אלח דם כפי שמתרחש בנוכחות של חיידקים גראם-שליליים אחרים בדם.
בתחילת המחלה, כאשר החיידק מתרבה ברקמת הלימפה במעי, נצפית הגדלה של הלוחיות על שם פייר במעי העקום ושל קשריות הלימפה המנקזות של המעיים, והן מכילות תסנינים של תאים מונונוקלאריים (מקרופאגים ולימפוציטים). עם התקדמות המחלה הרקמה הלימפטית של המעי מתנמקת עם הופעה של תסנינים דלקתיים מסוגים שונים והתכייבות של רירית המעי, אשר עלולה להביא לדימום במעי או להתנקבות דופן המעי. כאשר החיידק מגיע לאיברים אחרים נצפים תסנינים מונוציטיים בכבד, בטחול ובכיס המרה.
הישנות ונשאות[עריכת קוד מקור | עריכה]
טיפואיד שאינו מטופל נמשך עד ארבעה שבועות, וב-10% מהמקרים הלא מטופלים נצפית הישנות כשבועיים לאחר חלוף החום. על פי רוב ההישנות נגרמת מאותו החיידק שהביא לאירוע הראשון.
כיס המרה הוא האתר העיקרי של נשאות כרונית, בין היתר מאחר שהחיידק יוצר ביופילם על אבני כולסטרול בכיס המרה. נשאים כרוניים ממשיכים להפריש את החיידק בצואה במשך חודשים ושנים, ועלולים להמשיך את מחזור צואה-פה ולהדביק אנשים נוספים. הנשאות כשלעצמה אינה מצביעה על סיכון גבוה להישנות, אולם כן נקשרה בשכיחות גבוהה יותר של סרטן דרכי המרה, אם כי ייתכן שהנשאות היא ביטוי להפרעה מבנית בדרכי המרה אשר באופן נפרד מעלה את הסיכון לפתח ממאירות זו.
תסמינים וסימנים[עריכת קוד מקור | עריכה]
לאחר תקופת דגירה של כשבועיים התסמין השכיח ביותר של טיפוס הבטן הוא חום, אשר נפוץ במעל 95% מהמקרים. החום עולה בצורה זחלנית ובמשך השבוע הראשון מתגבר. לחום נלווים תסמינים שאינם ייחודיים למחלה, לרבות תסמינים דמויי שפעת, כגון כאב ראש (80%), צמרמורות (40%), כאבי שרירים ופרקים ושיעול יבש. תסמינים הקשורים במערכת העיכול: חוסר תיאבון, כאבי בטן ושלשול או עצירות מופיעים במיעוט המקרים, ולרוב מתגברים בשבוע השני למחלה. בלבול עלול גם כן להופיע, ובמקרים חמורים אף להתבטא כדליריום.[6] החום, בשילוב עם הבלבול והפריחה, הביאו לטביעת המונח "טיפואיד", קרי דמוי טיפוס, אשר משמעותה המילולי ביוונית "עשן" או "ערפל", ובהשאלה, הבלבול הנלווה לחום.
סימנים בבדיקה הגופנית אף הם אינם ייחודיים למחלה, כגון רגישות בטנית קלה והגדלה קלה של הכבד או הטחול. עם זאת, ישנם סימנים המכוונים יותר לטיפוס הבטן אשר מופיעים במיעוט המקרים. דוגמה לכך היא ברדיקרדיה יחסית, שאינה הולמת את המצופה בעת חום. דוגמה נוספת היא פריחה בצורת כתמים ורודים הנעלמים בלחיצה על פני הגו במהלך השבוע השני למחלה ומכונה rose spots. ממצא נפוץ יותר הוא חיפוי חום-צהבהב במרכז הלשון.[6]
המהלך הטבעי של מחלה שאינה מטופלת אנטיביוטית, ובפרט מחלה קשה לכתחילה, עלול לגרור סיבוכים כמפורט להלן, או לחלוף בהדרגה עד תום השבוע הרביעי למחלה.
בדיקות עזר[עריכת קוד מקור | עריכה]
לויקוציטוזיס או לויקופניה ייתכנו בטיפוס הבטן, למרות נוכחותו של חיידק בדם אשר בדרך כלל גורמת לגיוס נויטרופילים. הספירה האדומה והטסיות עשויות להיות מעט נמוכות. עליות באנזימי הכבד התאיים עד פי שלושה מעל הסף העליון של ערכי הייחוס הן ממצא שכיח.
תרביות[עריכת קוד מקור | עריכה]
בידוד החיידק Salmonella typhi מדגימות קליניות, לרבות דם, צואה, שתן, מח עצם, הוא דרך האבחנתית לאיתור טיפואיד. הרגישות של תרביות דם לאבחון המחלה עומד על כ-60%, בין היתר בשל חמקמקות החיידק בזרם הדם. הגדלת נפח הדגימה לתרבית עשוי להעלות את שיעורי הזיהוי של החיידק.
תרביות צואה רגישות פחות מתרביות דם, ומוסיפות רק כ-5% על ערכן של תרביות הדם. המלצת ארגון הבריאות העולמי להגברת הרגישות מתרבית צואה הן הדגרת נפח דגימה של מעל 1 ג' במרק העשרה של סלניט. לתרבית מח העצם הרגישות הגבוהה ביותר עם רגישות כל מעל 80%, אלא שבדיקה זו אינה ישימה במרבית המקרים.
סרולוגיה[עריכת קוד מקור | עריכה]
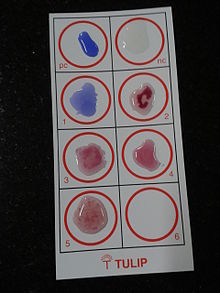
תבחין וידאל, שפותח לראשונה בשנת 1896 על ידי ז'ורז'-פרנן וידאל, הוא תבחין צימות (אגלוטינציה) שמאתר נוכחות של נוגדנים נגד האנטיגנים O ו-H של החיידק. רגישות התבחין וסגוליותו אינן גבוהות, והוא יכול להיות שלילי שגוי, למשל, בתחילת המחלה וחיובי שגוי בשל חשיפה בעבר למחולל, בין אם על ידי מחלה או חיסון, או בשל תגובה צולבת עם אנטיגנים אחרים. כמו כן, אין תקן אחיד לקביעת הסף החיובי של כיל הנוגדנים. על כן, נעשה בתבחין שימוש בעיקר במדינות מתפתחות.
תבחין טובקס (Tubex) של חברת IDL מאתר נוגדני IgM נגד האנטיגן O:9. יתרון התבחין הוא ביכולתו לאבחן את המחלה בשלב מוקדם במחלה שבו רמתם של נוגדנים אלה עולה. רגישותו של התבחין מגיעה ל-80% וסגוליותו ל-90%. תבחין טיפידוט (Typhidot) של חברת המחקר הביודיאגנוסטי המלאית מאתר נוגדני IgM ו-IgG נגד חלבון בגודל 50 קילודלטון בקרום החיצוני של החיידק, והוא בעל רגישות וסגוליות דומים. תבחינים נוספים המאתרים נוגדני IgA ואנטיגנים אחרים נמצאים במחקר קליני.
שיטות מולקולריות[עריכת קוד מקור | עריכה]
טרם פותחו שיטות מולקולריות מהימנות ומסחריות המבוססות תגובת שרשרת של פולימראז. ייתכן שהדבר נובע מעומס חיידקי נמוך בעת בקטרמיה.
אבחנה[עריכת קוד מקור | עריכה]
החשד לטיפוס הבטן מתעורר כאשר אדם אשר שהה באזור אנדמי במהלך תקופה של עד חודש וחצי טרם הופעת התסמינים מתייצג עם חום הנמשך מעל שלושה ימים. באזורים אנדמיים הגורמים הנקשרים בסבירות גבוהה יותר כי אכן מדובר בטיפוס הבטן הם חום מעל 39 מעלות צלזיוס, מראה חולני, גיל צעיר מחמש ותלונות כלשהן הקשורות במערכת העיכול. ככל שהחום נמשך זמן רב יותר, עולה הסבירות שמדובר בטיפוס הבטן.
מבחינה מעבדתית, שילוב השיטות המבוססות תרבית וסרולוגיה אינו מגיע לכדי רגישות וסגוליות גבוהות דיין, וקיים אתגר אבחנתי, אשר בגינו לעיתים מוחל טיפול אנטיביוטי אמפירי ללא אבחנה ודאית. מאחר שרוב האנשים המתייצגים באופן זה מאובחנים עם מחלה אחרת מטיפוס הבטן, מתן טיפול אמפירי מתקיים במקביל לאיתור סיבות אחרות לחום הממושך.
אבחנה מבדלת[עריכת קוד מקור | עריכה]
האבחנה המבדלת של מחלת חום ממושכת עם תסמינים כלליים שאינם ייחודיים רחבה. לכתחילה נקבע המונח טיפואיד – דמוי טיפוס – על שום הדמיון למחלת טיפוס הבהרות ומחלות ריקציאליות נוספות, המאופיינת בחום ובבלבול. מחלות אלה נפוצות באזורים האנדמיים לטיפוס הבטן. מחלה נוספת שיכולה להתבטא בצורה דומה ונפוצה באזורים האנדמיים לטיפוס הבטן היא מחלת העכברת. מחלות זואונוטיות נוספות, כגון ברוצלוזיס, טולרמיה וקדחת Q, גם כן עשויות לגרום לחום ממושך עם תסמינים כלליים. בדומה ל-Salmonella typhi, מחולל הטולרמיה, החיידק Francisella tularensis, מתרבה בתוך מקרופאגים ונישא על גביהם אל איברי המערכת הרטיקולואנדותליאלית.
באמצע המאה ה-19 הופיע המונח ״קדחת טיפומלרית״, מעין אבחנה קלינית שמדגישה את החפיפה בתסמינים של מלריה ושל טיפוס הבטן, בפרט החום הממושך, יחד עם תסמינים כלליים כמו כאבי ראש, כאבי בטן ושיעול.
מחלות חום ממושך נוספות נמצאות באבחנה המבדלת, והן כוללות: מחלות הנגרמות על ידי חיידקים בסוג Bartonella, כגון מחלת קריון וקדחת השוחות, או Borrelia, כגון קדחת חוזרת אנדמית, וכן מליואידוזיס, קדחות המועברות בעקיצות וכיוצא בזאת.
נשאות כרונית[עריכת קוד מקור | עריכה]
אבחנה של נשאות כרונית של Salmonella typhi בצואה כוללת בידוד של החיידק משלוש דגימות צואה שונות לפחות, הנלקחות בהפרש של ימים עד שבועות. רגישותה של גישה זו מוערכת בעד 80%. שיטות נוספות לאיתור נשאות הן על ידי כמוסות חוט המגיעות לתריסריון ודוגמות משם תרבית. שיטות סרולוגיות לאיתור נשאות עלולות להיות מושפעות מחיסון קודם נגד טיפוס הבטן.
טיפול[עריכת קוד מקור | עריכה]
הטיפול בטיפוס הבטן מבוסס על טיפול אנטיביוטי עם טיפול נלווה ותומך במחלה קשה. הטיפול האנטיביוטי הפחית את שיעורי התמותה מהמחלה מ-10%–15% בעידן הטרום-אנטיביוטי ל-1%, והביא לקיצור של משך המחלה לימים ספורים לאחר התחלת הטיפול.
אנטיביוטיקה[עריכת קוד מקור | עריכה]
תרופות קו ראשון היסטוריות[עריכת קוד מקור | עריכה]
בשנת 1948 דיווחו תאודור וודוורד ושותפיו על ההצלחה המהירה של טיפול בכלורמפניקול בשני מטופלים שנחשדו כחולים בטיפוס מסוג קדחת השיחים, ובהמשך התברר כי חלו בטיפוס הבטן ובדמם צמח החיידק Salmonella typhi. בכך הפכה התרופה לטיפול המקובל לטיפוס הבטן.[6] כלורמפניקול עדיין נפוצה במיוחד במדינות מתפתחות, למרות הסיכון הנדיר לאפלזיה בלתי הפיכה של מח עצם (1:10,000), בשל מחירה הנמוך, המתן הפומי שנפוץ במדינות אלה וטווח הפעילות הרחב שלה. עם זאת, התרופה נקשרה בשיעורי הישנות ונשאות כרונית גבוהים.
טרימתופרים/סולפמתוקסזול (קוטרימוקסזול) ואמוקסיצילין הן שתי תרופות קו ראשון היסטוריות נוספות שהודגמו יעילות נגד טיפוס הבטן בשנות ה-60 של המאה ה-20 ומשמשות לטיפול בטיפוס הבטן. הן ניתנות פומית לטיפול באנשים עם זנים הרגישים לתרופות אלה. שתי תרופות אלה, כמו גם כלורמפניקול, ניתנות למשך שבועיים, אולם גם הן נקשרו בשיעורי הישנות ונשאות כרונית גבוהים.
כבר בשנת 1950 התגלו זני Salmonella typhi עמידים לכלורמפניקול, ואלה הפכו נפוצים בשנות ה-70 של המאה ה-20. בשנות ה-80 נפוצה עמידות משולשת של חיידקי Salmonella typhi לשלוש האנטיביוטיקות הללו בתיווך של פלזמיד IncH1.[6] זנים עמידים אלה הוגדרו זנים מרובי עמידות (MDR).
פלואורוקינולונים[עריכת קוד מקור | עריכה]
פלואורוקינולונים, ובכללם ציפרופלוקסצין, אופלוקסצין וגטיפלוקסצין, הם טיפול קו ראשון לטיפוס הבטן באזורים רבים שבהם העמידות אליהם נמוכה. פלואורוקינולונים מביאים לשיפור דומה בירידת החום ולשיעורי הישנות ונשאות נמוכים יותר בהשוואה לכלורמפניקול, ובנוסף משך הטיפול בהם קצר משבועיים. גטיפלוקסצין, שהורדה מהמדפים בארצות הברית בשל סיכון לאירועי היפוגליקמיה והיפרגליקמיה, עדיין נפוצה במדינות אנדמיות לטיפול בטיפוס הבטן. השימוש הנרחב בקינולונים ברר זנים עמידים ברחבי העולם, בפרט באזורים אנדמיים, עד כדי כך שבדרום אסיה ודרום-מזרח אסיה רוב הזנים עמידים אליהם. העמידות לקינולונים מתווכת לעיתים קרובות על ידי מוטציה נקודתית בגן gyrA המקודד לאנזים DNA ג'יראז.[6]
מקרולידים[עריכת קוד מקור | עריכה]
אזיתרומיצין היא תרופה יעילה לטיפוס הבטן, נוחה למתן ובטוחה בילדים. טיפול בן שבוע באזיתרומיצין מביא לירידת חום תוך ארבעה ימים בממוצע ולשיעורי כישלון והישנות נמוכים יותר בהשוואה לצפלוספורינים מדור שלישי. ישנם דיווחים נדירים על עמידות לתרופה, ולכן היא משמשת נגד זנים מרובי עמידות.
צפלוספורינים מדור שלישי[עריכת קוד מקור | עריכה]
צפלוספורינים מדור שלישי דוגמת צפטריאקסון (רוצפין) אמנם משמשים לטיפול בטיפוס הבטן מזנים עמידים לפלואורוקינולונים, אך בטיפול בזנים רגישים הם נחותים לעומת פלואורוקינולונים, למשל במשך הזמן לירידת החום. גם לתרופות אלה ישנם דיווחים נדירים על עמידות, אלא שב-2017 דווח על התפרצות בפקיסטן של זן בעל בטא לקטמאז רחב טווח (ESBL).
טיפולים נוספים[עריכת קוד מקור | עריכה]
הטיפול התומך במחלה קשה של טיפוס הבטן כולל מתן נוזלים, בין אם פומי או בעירוי, החזרי מלחים ואבות מזון נוספים, וטיפול להורדת החום. בנוסף מינון גבוה של דקסמתזון הודגם כמפחית תמותה במקרים קשים, בפרט באנשים עם הלם או שינוי ניכר במצב ההכרה.
טיפול בנשאות כרונית[עריכת קוד מקור | עריכה]
הרציונל העיקרי לטיפול הוא מניעת ההפצה של החיידק. טיפול בן 28 יום בציפרופלוקסצין הדגים עד 90% יעילות בהכחדת החיידק. טיפולים אחרים, למשל באמוקסיצילין, הודגמו כיעילים במידה מועטה עם תופעות לוואי שלא מאפשרות ליטול אותם לאורך זמן. לעיתים, בקרב נשאים עם אבנים בכיס המרה שנשאותם אינה חולפת למרות טיפול אנטיביוטי ממושך, כריתת כיס המרה היא פתרון מחויב המציאות.
מניעה[עריכת קוד מקור | עריכה]
תברואה והיגיינה[עריכת קוד מקור | עריכה]
אספקה של מי שתייה נקיים ושמירה על אמצעי תברואה הולמים לסילוק פסולת וביוב הן מאבני היסוד של המאבק בטיפוס הבטן, בהיותה מחלה המועברת דרך מים ומזון מזוהמים. בשלהי המאה ה-19 ותחילת המאה ה-20 החלו יישובים בארצות הברית ובאירופה בהכלרה ובסינון של מי השתייה העירוניים, דבר שהביא לירידה חדה בהיקף של טיפוס הבטן. עם זאת, למרות חלוף למעלה מ-100 שנים לאחר ביסוס תשתיות תברואה בעולם המערבי, מעריך ארגון הבריאות העולמי של-2 מיליארד אנשים אין גישה למי שתייה נקיים. ברמת הפרט, אמצעים למניעת הדבקה בטיפוס הבטן כוללים: שמירה על היגיינה אישית על ידי שטיפת ידיים במים ובסבון לפני הכנת מזון או אכילתו, הימנעות מצריכת מזון נא וטיהור מקומי של מים שאינם ראויים לשתייה מבחינה מיקרוביולוגית.
חיסון[עריכת קוד מקור | עריכה]

בשנת 1896 פיתחו אלמרות רייט וריצ'רד פייפר את החיסונים הראשונים נגד טיפואיד. היו אלה תרכיבים של חיידקים מומתים אשר ניתנו בזריקה. התרכיבים דרשו מתן של מספר מנות וסיפקו הגנה קצרת-טווח, בשילוב עם ריבוי תופעות לוואי. בעקבות ההתפרצות בצבא ארצות הברית במחלמת ארצות הברית-ספרד, חויבו חיילי צבא ארצות הברית בקבלת תרכיב שפותח על ידי פרדריק ראסל.
בישראל יוצר חיסון לטיפוס הבטן על ידי ד"ר ברוך שמואל לוין, החל משנת 1937, באוניברסיטה העברית בירושלים[7]. עם הקמת המדינה היה צורך בייצור החיסון, יחד עם חיסונים אחרים, בכמות תעשייתית ולצורך כך הקים את חברת מעבדות רפא[8][9].
תרכיב מבוסס פוליסכריד הנקרא Typhim Vi מורכב מהאנטיגן הפוליסכרידי Vi שנמצא בקופסית החיידק ובודד מהזן Ty2. התרכיב ניתן בזריקה ומספק הגנה של 50%–80% בילדים בני שנתיים ומעלה כאשר ניתן במנה בודדת. לאחר כשנתיים החיסוניות פוחתת במהרה. תרכיב אחר מבוסס חיידק חי מוחלש מזן Ty21a, בעל השם המסחרי Vivotif, ניתן מגיל חמש פומית ומספק שיעורי הגנה דומים. משך החיסוניות של החיסון החי המוחלש תלוי במספר המנות שניטלו: פרוטוקול של ארבע מנות סך הכול בהפרש של יומיים מעניק הגנה לכשבע שנים. נטילת אנטיביוטיקה במקביל לנטילת החיסון החי מוחלש עלולה לפגוע משמעותית ביעילותו. מאחר שמדובר בחיסון חי מוחלש, ישנה התוויית נגד לתתו במטופלים מדוכאי חיסון.
בשל מחירם של התרכיבים ומגבלות הגיל על המתן שלהם, התרכיבים אינם ניתנים בצורה מוסדרת באזורים אנדמיים, אלא מוצעים למטיילים הנוסעים למדינות אנדמיות. ההמלצה לחיסון מטיילים היא השלמת מנות החיסון עד שבוע טרם הנסיעה. מעבר למגבלות הגיל של החיסון לטיפואיד, החיסון אינו מספק הגנה צולבת מפני זנים של Salmonella paratyphi.
פרוגנוזה וסיבוכים[עריכת קוד מקור | עריכה]
טיפוס הבטן היא מחלה שיכולה להיות קטלנית, ובהיעדר טיפול אנטיביוטי שיעור התמותה עלול להגיע ל-10%–15%.[6] הטיפול האנטיביוטי הביא לשיפור ניכר בפרוגנוזה ולירידה בתמותה לכדי 1%.
מערכת העיכול[עריכת קוד מקור | עריכה]
סיבוכים של טיפוס הבטן במערכת העיכול נובעים מהחדירה של החיידק ללוחיות פייר במעי הדק. הדלקת ברקמת הלימפה מביאה עם התקדמות המחלה בשבועות השני והשלישי לנקרוזה ולהתכייבות של רירית המעי. דימום מדרכי העיכול מתרחש בעד 10% מן המאושפזים בשל מחלה חמורה של טיפוס הבטן, אולם לרוב מדובר בדימום החולף מאליו, ללא צורך בהתערבות פולשנית לתיקונו. לעיתים נדרש טיפול במנות דם בדימום חמור. בעד 3% מהאנשים המאושפזים מתרחשת התנקבות של המעי, סיבוך מסכן חיים המתבטא בצפקת: כאב בטן עז עם רגישות בטנית ניכרת, טכיקרדיה ולויקוציטוזיס. אוויר חופשי בחלל הבטן ייראה בבדיקות רדיוגרפיות רק בכ-50% מהמקרים. הטיפול בהתנקבות הוא ניתוח לתיקון הנקב או לכריתת מקטע המעי החולה. מאחר שההתנקבות עלולה גם לגרור דליפה של חומר צואתי לחלל הבטן, נדרשים לעיתים ניקוז ושטיפה של נוזלי הדלקת במהלך הניתוח, וכן מתן אנטיביוטיקה נוספת לכיסוי חיידקי המעי.[6]
מערכת העצבים[עריכת קוד מקור | עריכה]
במקרים חמורים של טיפוס הבטן שכיח לראות מידה מסוימת של אנצפלופתיה עם ביטוי של בלבול ואידשון עד כדי ערפול וחוסר הכרה. מאפיין זה, הגם שאינו שכיח, הביא למחלה את שמה, על שום הדמיון שנצפה למחלת הטיפוס, ביוונית – מעורפל. מצב זה תואר על ידי ויליאם אוסלר בשם "coma vigil" – תרדמת ערה, שהבחין בכך שסיבוך זה נושא פרוגנוזה ירודה. סיבוך זה נפוץ יותר בילדים בוגרים ומבוגרים צעירים. למרות מעורבותה של מערכת העצבים, בדיקות של נוזל המוח והשדרה אינן מרמזות בהכרח על דלקת. פרכוסים ייתכנו בילדים צעירים ודלקת קרום המוח מ-Salmonella typhi תיתכן בתינוקות.
כבד ומרה[עריכת קוד מקור | עריכה]
בעד 3% מהמאושפזים בגין טיפוס הבטן ישנה צהבת, ולעיתים ישנה עלייה באנזימי הכבד ללא ביטויים קליניים. סיבוך נדיר הוא דלקת כיס המרה עד כדי התנקבותו.
זיהום מוגלתי[עריכת קוד מקור | עריכה]
מאחר שטיפוס הבטן היא מחלה מפושטת היא עלולה, אם כי בשכיחות לא גבוהה, להביא ליצירת מורסות, אמפיאמה, ואף דלקת העצם ואנדוקרדיטיס זיהומית. סיבוך זה שכיח יותר בזיהום מ-Salmonella paratyphi C.
הישנות[עריכת קוד מקור | עריכה]
הישנות מתרחשת ב-5%–10% מהמטופלים, כשבועיים לאחר חלוף החום. ההישנות נובעת מאותו החיידק של הזיהום הראשוני, ולרוב קלה יותר ממנו. מאחר שההישנות נובעת מאותו החיידק, הטיפול בה דומה לטיפול הניתן באירוע הראשוני.
לקריאה נוספת[עריכת קוד מקור | עריכה]
- Jason R. Andrews, Jason B. Harris and Edward T. Ryan, Typhoid Fever, Paratyphoid Fever, and Typhoidal Fevers, Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases, 9th Edition, Elsevier Saunders, 2020, pp. 1365-1378
- Parry CM, Hien TT, Dougan G, White NJ, Farrar JJ. Typhoid fever. N Engl J Med. 2002 Nov 28;347(22):1770-82. doi: 10.1056/NEJMra020201. PMID 12456854
קישורים חיצוניים[עריכת קוד מקור | עריכה]
- topic/enteric-fever טיפוס הבטן, באתר אנציקלופדיה בריטניקה (באנגלית)
 טיפוס בטן, דף שער בספרייה הלאומית
טיפוס בטן, דף שער בספרייה הלאומית
הערות שוליים[עריכת קוד מקור | עריכה]
- ^ Papagrigorakis MJ, Yapijakis C, Synodinos PN, Baziotopoulou-Valavani E. DNA examination of ancient dental pulp incriminates typhoid fever as a probable cause of the Plague of Athens. Int J Infect Dis. 2006 May;10(3):206-14. doi: 10.1016/j.ijid.2005.09.001. Epub 2006 Jan 18. PMID 16412683
- ^ ישראל 50 בעמוד על שנת 1970
- ^ Questions and Answers, Typhoid Fever and Paratyphoid Fever, אתר המרכזים לבקרת מחלות ומניעתן
- ^ Syed KA, Saluja T, Cho H, Hsiao A, Shaikh H, Wartel TA, Mogasale V, Lynch J, Kim JH, Excler JL, Sahastrabuddhe S. Review on the Recent Advances on Typhoid Vaccine Development and Challenges Ahead. Clin Infect Dis. 2020 Jul 29;71(Suppl 2):S141-S150. doi: 10.1093/cid/ciaa504. PMID 32725225; PMCID: PMC7388714
- ^ Manesh A, Meltzer E, Jin C, Britto C, Deodhar D, Radha S, Schwartz E, Rupali P. Typhoid and paratyphoid fever: a clinical seminar. J Travel Med. 2021 Apr 14;28(3):taab012. doi: 10.1093/jtm/taab012. PMID 33550411
- ^ 1 2 3 4 5 6 7 8 Parry CM, Hien TT, Dougan G, White NJ, Farrar JJ. Typhoid fever. N Engl J Med. 2002 Nov 28;347(22):1770-82. doi: 10.1056/NEJMra020201. PMID 12456854.
- ^ אבות הציונות - ברון שמואל לוין - אף אחד לא זוכר, דבר, 7 במאי 1965
- ^ ארבע מאות אלף דולר - ערך יצוא ביח"ר "רפא" בירושלים, זמנים, 23 בנובמבר 1953
- ^ לאזרחי המדינה - זמן ההרכבות נגד מחלות טיפוס הבטן הגיע, דבר, 10 ביוני 1952 - מודעה של החברה לחיסון
הבהרה: המידע בוויקיפדיה נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.

